Clinique infirmièrepar le collectif Hélianthe
Promouvoir la pensée infirmière
Bienvenue sur le site du collectif Hélianthe. C'est un site destiné à tous ceux s’intéressant aux soins infirmiers. Notre objectif est de valoriser les sciences infirmières mais surtout de l'articuler avec notre pratique clinique quotidienne, les rendant plus concrètes. Une théorie de soins ou l'utilisation de concepts ne sont pas là pour complexifier et scientifiser inutilement notre profession. Cela apporte un éclairage nouveau sur une situation, enrichit notre réflexion et nos échanges, nous ancre dans une vision de la santé, de la personne et de son environnement ainsi que des soins infirmiers.
Nous sommes huit infirmiers spécialistes cliniques, avec des modes d'exercices et des disciplines différents, mais réunis par une même vision du soin et une même volonté: valoriser la clinique infirmière.
Le déni, un symptôme du trouble de l’usage à l’alcool
16/04/2024

J’exerce comme Infirmière en Pratique Avancée (IPA) au sein d’une ELSA (Equipe de liaison et de Soins en Addictologie) du CH d’Antibes Juan-Les-Pins. Je rencontre quotidiennement des patients présentant un trouble de l’usage à l’alcool (TUA). J’accompagne différents profils, un comportement m’interpelle particulièrement dans ma pratique clinique. Il s’agit du déni de la consommation d’alcool. Une situation minoritaire qui met le soignant en difficulté (Menecier et al., 2009 ; Rotheval et al., 2009).
Depuis peu, on parle de TUA, pour éviter de stigmatiser les personnes qui souffrent de cette maladie chronique et complexe. Les mots ont un poids, qu’il est important de considérer. Le déni du TUA est une pierre d’achoppement pour l’action thérapeutique. Il est controversé dans sa définition et même dans son existence. Cette rareté suppose que les conditions de la rencontre et l’abord de la personne concernée soient adaptés, respectueux et empathiques. La collaboration est primordiale. Dans cette relation de soin le langage est l’élément indispensable.
Le patient présentant un TUA tait sa problématique. Pourquoi ce silence ? Comment comprendre cette manière d’entrer en contact avec lui ? Certains diront que les alcooliques sont des manipulateurs, des menteurs. Et si le patient alcoolique tentait à travers ce silence de dissimuler une souffrance qu’il lui est impossible d’exprimer ? Et si le patient alcoolique se défendait du rejet de l’autre ?
L’alcool : un poids sanitaire, économique et culturel
L’alcool est ancré dans la culture française. L’alcool est une substance psychoactive, d’usage licite, la plus consommée en France et en Europe (Palle, 2000). Recherché pour ses effets euphorisants et désinhibants, mais aussi simplement par habitude, tradition ou convivialité. L’alcool est un facteur de risque multiple et à tous les âges : tératogène, cancérigène, neurotoxique, addictogène, accidentogène, cardiovasculaire. Mais aussi à risque psychiatrique (trouble de l’humeur, trouble anxieux, suicidalité), comportemental (mise en danger, impulsivité, violences) et social (désinsertion, ruptures) (HAS, 2023).
La production et la commercialisation de l’alcool ont une place importante dans notre économie. La France est le deuxième producteur mondial. L’impact sanitaire est alarmant, il est un souci majeur de santé publique. L’alcool traverse continuellement tous les domaines de la vie sociale Française. « Boire » à une dimension historique, culturelle et sociale. Le vin a plusieurs valeurs, boisson sacrée de la liturgie catholique, valeur diététique et alimentaire par les autorités médicales de l’Ancien régime « se soigner par le vin », festif lors d’un anniversaire, d’un événement, chanté dans les chansons pour enfant. L’alcool signe et scelle l’alliance entre les familles lors de fiançailles, des mariages et encore bien d’autres valeurs, la liste est longue.
C’est réellement à partir du XIXe siècle que le « boire comme consolation » apparait comme autre figure du buveur. Boire « pour oublier » son sort, la solitude, l’amour perdu, la tristesse, le manque d’argent. Cette polysémie mise en jeu dans le champ sémiologique du vin, du « boire » et de l’alcool oblige à différencier les raisons de boire que donnent le buveur.
Observons la loi Evin, elle est intervenue tardivement mais a donné des résultats sur la consommation de tabac en France. La résistance de l’activité viti-vinicole aux changements historiques pendant des siècles témoigne de l’importance du vin dans la société française (Dion, 1959). Comme avec le Dry January portée par les associations et non par l’Etat (fédération addiction).
Le concept de déni chez le malade présentant un TUA
Le déni regroupe tous les mécanismes de défense, de minimisation, de rationalisation, d’évitement ou d’occultation d’une réalité tangible par le discours de la personne. « Action de refuser la réalité d’une perception vécue comme dangereuse ou douloureuse pour le moi » (Ionescu, Jacquet et Lhote, 2012) rappelant l’ancrage initial de ce terme dans le vocabulaire de la psychanalyse. Initialement, mode de défense selon Freud (1924) « consistant en un refus par le sujet de reconnaître la réalité d’une perception traumatisante » vécue comme dangereuse ou intolérable. Il est un mécanisme complexe lié à « une suspension de jugement » pour Laplanche & Pontalis (1967). Pour le docteur Fouquet (1963), le déni est un mécanisme de défense qui consiste à nier, l’excès d’alcool, mécanisme inconscient consistant à ne pas voir ce qui est insupportable « la dépendance à l’alcool, être alcoolique ». Il existe une multitude de dimensions de conceptions autour du déni. Apparemment simple à concevoir, le déni est complexe à délimiter.
Le vécu de l'alcoolisme par le patient
D'après Monjauze (2011), la honte est l'un des sentiments prédominant pour la personne présentant un TUA. Cette honte découle du jugement de la société, mais également de l'impossibilité pour elle d'avoir le moindre contrôle sur sa consommation d'alcool. Le sentiment de culpabilité, qui pousse à vouloir réparer, se rajoute à cette honte qui force à dissimuler, à cacher. Cependant, incapable de « réparer », le patient alcoolique se sent encore plus honteux. La honte de boire et la honte d'exister devient un cercle vicieux. D'autant que l'alcool soulage leurs angoisses et leurs peurs de « l'entre deux », c'est à dire, selon Monjauze, le passage d'un moment à l'autre, d'un état à l'autre. Les personnes dites « saines » ont des représentations psychiques en constante évolution qui leur permettent d'anticiper, de se projeter. Ces représentations sont absentes chez l'alcoolique qui devient alors très anxieux devant un changement ou des situations inhabituelles : chez eux, c'est l'alcool qui leur permet de faire face. La représentation de son corps est également perturbée. Sans qu'il y ait de morcellement ou de dissociation, le patient présentant un TUA ne se reconnaît plus ou ne veut pas se reconnaître dans le miroir. L'image de l'ivrogne qui lui est renvoyée lui est insupportable et renforce son sentiment de honte et ses angoisses.
Les fonctions du déni
Le déni peut relever tout autant d’un mouvement défensif vis-à-vis d’un processus interne que d’une riposte aux messages venant d’autrui (Descombey, 1994). Il reflète une vision archaïque de la relation soignant-soigné, ou prédomine la projection sur le soigné de la responsabilité des difficultés soignant. À la honte souvent ressentie par le soigné mésusant l’alcool (Maisondieu, 1992), peut ainsi se surajouter la culpabilité de compliquer la tâche du soignant (Geneste et Plane, 1999). Il persiste de nombreuses interrogations à ce sujet. Ces attitudes sont trop limitatives pour rendre compte de ce qui les anime. Ce dont il est question, lorsque l’on parle de déni chez une personne présentant un TUA c’est la survie de son intégrité psychique avec la nécessité de conserver une place dans la société. La société critique et rejette les buveurs. Mais cette même société maintient vis-à-vis des boissons alcoolisées une attitude ambiguë. Les médias ne viennent-ils pas renforcer l’alcoolisme ?
Théorie et concept
Lorsque le déni est bien présent et que de probables troubles cognitifs ou pathologie neurologique sont écartés, que faire ? Comment le comprendre ? Comment interagir avec le patient ?
Chaque forme de déni est une défense à respecter, qui fait partie du fonctionnement psychique et autour de laquelle il est possible d’échanger. Il n’empêche ni la relation clinique ni la conduite d’entretien. La parole peut circuler en périphérie du déni, autorisant la poursuite de l’échange et laissant le dialogue se développer.
L’Approche Centrée sur la Personne (ACP), développée dès 1940 par le psychologue Américains Carls Rogers (1959) est l’aboutissement thérapeutique le plus complet. Le concept repose sur deux piliers : d’une part sur la manière par une personne d’établir une relation aidante et d’autre part sur un axiome sur la nature de l’être humain (« tendance à l’autoactualisation »). C’est un abord philosophique qui a formalisé des consignes de bien-être et de savoir-être, pour la personne travaillant dans la relation d’aide.
L’idée centrale est qu’il est possible, à travers une relation, de créer des conditions favorables qui vont permettre de faire émerger le soi. Également, de mettre en place la sécurité et la liberté dans la relation pour permettre au patient d’apprendre à accueillir les différentes facettes de sa personnalité.
Les quatre principes de l’ACP (Rogers, 1959) sont l’empathie, la congruence, la considération positive inconditionnelle et l’authenticité. La condition essentielle et la plus importante pour s’engager dans n’importe laquelle des nombreuses « relations d’aide » centrées sur la personne n’est pas un dogme, mais une manière d’être. La personne doit ressentir un climat de confiance.
Situation clinique et lien avec la théorie de l’ACP
Originaire d’Antibes, Monsieur A, âgé de 66 ans est retraité, il vit seul, sans enfant. Il est hospitalisé pour une pancréatite depuis quelques jours. Le médecin gastro entérologue du service me demande de venir rencontrer le patient. J’entre dans sa chambre, je me présente, (nom, fonction, service). Il est de bon contact. Je lui demande comment il va et comment se déroule son séjour à l’hôpital. Visiblement, tout se passe bien. Je l’interroge sur la raison de son hospitalisation. Il sait qu’il est ici pour une pancréatite, mais il explique ne pas savoir pourquoi il a cette pathologie. Je lui précise que l’alcool est l’un des facteurs favorisants. Le patient répond spontanément ne pas boire d’alcool. Nous sommes ici dans un déni de la consommation en tant que telle. La dimension symptomatique du déni est destructrice dans la relation déclenchant des contre-attitudes et une réaction de rejet.
Je tente de le rassurer en lui expliquant que je ne porte aucun jugement et si je peux l’aider dans quelque chose, je le ferai avec plaisir. Il regarde par la fenêtre, je sens qu’il se ferme à la conversation. Pour « aller vers lui » et ne pas laisser cet obstacle à la relation de soin s’installer, j’engage une toute autre conversation dans lequel il s’investit. Nous échangeons pendant un petit moment. Je lui propose de revenir dans la semaine, il accepte volontiers.
Il faut toujours du temps à une personne pour s’adapter à une nouvelle situation, pour « s’acclimater », découvrir et connaître une personne. Créer un lien de confiance demande du temps. De plus, j’ai choisi de défocaliser le sujet pour le rassurer, qu’il se sente en sécurité, non jugé.
Deux jours plus tard, je reviens le voir. Mon attitude est bienveillante, je fais preuve de douceur et de patience pour construire une relation apaisée et sereine. Il se souvient de moi. Je lui parle de la pancréatite au bout de quelques instants. Il m’affirme de façon très convaincue avoir une pancréatite de naissance. Pour être en contact avec son monde intérieur je lui demande s’il en souffre et comment il vit avec. Je fais preuve d’authenticité. Selon le dictionnaire Larousse, l'authenticité est le caractère de ce qui est authentique, exact, ou bien encore la sincérité des sentiments, la vérité d'un témoignage. Finalement, nous sommes authentiques quand nous sommes réellement nous-mêmes et que nous exprimons sincèrement nos sentiments. L’authenticité n'empêche pas l'individu qui en fait preuve de se montrer délicat et d'aborder autrui avec tact, ce qui est appuyé par Geneviève Odier (2012), psychothérapeute certifiée en Approche Centrée sur la Personne, qui reprend les principes de Carl Rogers dans son ouvrage Être vraiment soi-même. Cette authenticité, entraînant la congruence, qui laisse émerger notre vrai soi, notre façon d'être et cela nous permet de nous développer et de prendre confiance en notre appréhension de la vie. L’intérêt d'être vrai dans sa relation avec le patient est de l'aider à se retrouver et de montrer qu'il est possible de vivre en s'acceptant entièrement (Odier,2012). La congruence, liée à une connaissance et une expression de soi, est définie par un état d'harmonie au sein d'une relation d'aide qui « permet à chacun d'advenir à soi, sans que l'un s'impose à l'autre, le dépossède de lui-même, le contraigne à devenir lui. » (Labelle, 1996). Cette notion entraîne une certaine spontanéité, car en étant congruent, nous agissons en concordance avec ce que nous sommes. Le soignant congruent connaît ses forces et ses faiblesses et les accepte, tout autant que ses erreurs, et doit ainsi faire preuve d'humilité. Dans cette relation, il « suffit » au soignant d'être présent et d'avoir le désir de rencontrer l'autre, de communiquer sans mots sa bienveillance envers l'individu, sans avoir d'attentes. Une compréhension mutuelle est nécessaire à ce travail, ainsi que la confiance du soignant envers son patient. En effet, cette confiance favorise la prise de conscience de ce dernier et le rassure sur ses capacités. Alexandre Manoukian (2008) psychothérapeute et formateur en milieu hospitalier, ajoute qu’ « Être authentique, c'est tenter, car ce n'est pas toujours facile, d'être soi-même ». L'auteur explique ces mots par le fait que dans toute relation interpersonnelle, nous avons souvent tendance à nous soustraire derrière des comportements stéréotypés, réglementés, ou derrière des habitudes tant professionnelles qu'institutionnelles. Le respect du « ressenti organismique » sub-cité ne laisse aucune place à l'interprétation et permet au patient de prendre confiance en lui et ses ressentis, et ainsi d'avoir confiance dans les solutions qui lui sont propres. Cela a également l'avantage d'induire un sentiment de responsabilité de soi et de ses actes, sentiment important notamment pour le patient alcoolique qui a perdu ce sens.
J’aborde alors avec Mr A le sujet de l’alcool, de sa place dans notre société, de son côté convivial et je lui demande s’il est plutôt amateur de vin ou de bières. Il répond spontanément apprécier le rosé. Nous échangeons sur alcool. Je sens qu’il se libère, il explique boire quelques verres avec des amis au bar ou chez lui. Je le considère à ce moment sans jugement, sans évaluation, sans projection, nous sommes sur une relation égalitaire. Je fais preuve de considération positive inconditionnelle. Rogers entend par un regard positif inconditionnel « une attitude chaleureuse, positive et réceptive envers ce qui est dans son client (…) ». Cela signifie que le thérapeute se soucie de son client, mais pas de façon possessive, qu’il l’apprécie dans sa totalité plutôt que de façon conditionnelle. Rogers parle aussi « d’acceptation », entendant par là une acceptation tout autant des sentiments négatifs que de sentiments positifs du client (Haudiquet,2013).
Je reviens une troisième fois le voir. Je lis dans son regard et son sourire qu’il apprécie de me revoir. Comme à chaque fois, je n’aborde pas le sujet de l’alcool dans un premier temps. Ce jour-là, il ne me dit rien de plus. Il verbalise consommer de l’alcool occasionnellement.
Je n’ai pas réussi à lui faire exprimer « la vérité » mais c’est un début pour lui. Les bénéfices attendus de cette relation sont que Mr A réussisse à se défaire des masques, des facettes qu’il a pu mettre dans sa vie. Qu’il puisse se libérer et se faire confiance dans son autoréalisation.
Conclusion
Notre système de santé est perfectible sur le sujet de l’alcool et redouté par les professionnels de santé, ce qui renforce le déni, la honte, la stigmatisation, la dissimulation et le renoncement. Cette situation clinique issue de ma pratique de soin en alcoologie montre que l’approche peut être envisagée différemment. Le déni est une défense à respecter, qui fait partie du fonctionnement psychique et autour de laquelle il est possible d’échanger.
L’empathie, la congruence, la considération positive inconditionnelle et le respect offrent la possibilité au patient de s’emparer d’un espace de parole et de trouver là, une occasion de parler librement de son rapport à l’alcool. Il ne faut pas voir le déni comme obstacle, mais comme faisant partie de la rencontre. L’ACP nous rappelle l’importance de l’individualité de la personne et de sa capacité innée à grandir et à changer.
L’approche Rogerienne offre aux thérapeutes une perspective humaniste et respectueuse de l’individu, où la relation d’aide est vue non comme une relation d’expert à novice, mais comme une collaboration entre égaux. Pour Carl Rogers, le thérapeute n’est pas un expert qui « répare » la personne, mais un facilitateur qui offre un espace sûr et acceptant pour que la personne puisse explorer, comprendre et ultimement être lui-même. La finalité de l'Approche centrée sur la personne est que le patient soit capable d'aborder et d'accepter son Soi. En assumant ses émotions et sentiments tant positifs que négatifs, le patient est capable de mieux gérer ses conflits internes et peut composer avec l'adversité. Cette reconnaissance de soi entraîne autonomie et sens des responsabilités. De plus, en se dégageant du regard et du jugement des autres, il peut agir selon ses valeurs propres : l'être l'emporte sur le paraître.
Bibliographie
Descombey, J. P. (1994). Précis d’addictologie clinique (dunod).
Dion, R. (1959). Histoire du vin et de la vigne en France des origines au XIXe siècle (Flammarion).
Fouquet, P. (1963). L'Apsychognosie. Alcool Addictol 2000;22:57S-61S
Freud, S. (1924). La perte de réalité dans la névrose et la psychose. In Névrose, psychose et perversion. 299-303. PUF
Geneste, J. et Plane, M. (1999). De la honte à la culpabilité. La revue française de psychiatrie et psychologie médicale, 29.
Haudiquet, X. (2013). Le regard positif inconditionnel : Comment y parvenir? 17, 65‑78.
https://federationaddiction.fr/actualistes/substances/alcool/dry-january-la-pause-dalcool-en-janvier-adoptee-par-les-francais-e-s
https://www.has-sante.fr/upload/docs/application/pdf/2023-10/guide_agir_en_premier_recours_pour_diminuer_le_risque_alcool.pdf
Ionescu. (2012). Les mécanismes de défense : Théorie et clinique (Arman Collin).
Labelle, J.-M. (1996). Références bibliographiques. In La réciprocité éducative (p. 303‑310). Presses Universitaires de France. https://doi.org/10.3917/puf.label.1996.01.0303
Laplanche et Pontalis (1967). Le déni de l'alcoolique. Chapitre 1. 29p.
Maisondieu, J. (1992). Les alcooléens. Paris, France. Bayard.
Manoukian, A., & Massebeuf, A. (2008). La relation soignant-soigné (3ème). Lamarre.
Menecier, P., Girard, A., Badila, P., Rotheval, L., Lefranc, D., Menecier-Ossia, L. et Pellissier-Plattier, S. (2009). L’intoxication éthylique aiguë à l’hôpital : un enjeu clinique. La Revue de Médecine Interne, 30, 316-321.
Monjauze, M. (2011). Comprendre et accompagner le patient alcoolique—3e édition. Éditions in Press.
Odier, G. (2012). Etre vraiment soi-même. 3ème éd. Paris : Groupe Eyrolles. 204p.
Palle, C. (2000). Les évolutions récentes de la consommation d’alcool en France et de ses conséquences.
Rogers, C. R. (1959). A theory of therapy, personality, and interpersonal relationships, as developed in the client-centered framework. In S. Koch (ed.), Psychology : A study of science, Vol. III, Formulations of Person and the Social Context. new York : McGraw Hill.
Virginie Tardivel
La technologie empêche-t-elle la rencontre en soins infirmiers?
12/01/2024
« Moi je veux aller en réanimation, j’aime bien la technique » « Moi je préfère le relationnel, je vais aller en psychiatrie ». Vous avez entendu cela de la part d’étudiants infirmiers ? C’est normal, on oppose souvent la technique et le relationnel, surtout de la part de novices où la technique absorbe la relation. La technologie mettrait de la distance entre le soignant et la personne soignée car elle monopoliserait l’attention de l’infirmière, empêchant la rencontre. Et pourtant, la technologie investit notre quotidien: dossier informatisé, pompe à insuline automatisée, appareils PPC (pression positive continue), prothèse cardiaque implantable, dialyse. Les infirmières s’emparent de ces sur-spécialités valorisantes, les protocoles de coopération fleurissent pour que les infirmières soient autonomes dans leur pratique. Comment penser notre pratique de soin dans un milieu toujours plus technologique ? Comment concilier une utilisation compétente de la technologie avec l’idée des soins infirmiers ?
C’est une problématique rencontrée dans ma pratique clinique quotidienne. En effet, j’exerce en service de diabétologie qui a connu l’arrivée des « pancréas artificiels », ces pompes à insuline avec un algorithme embarqué communiquant avec un capteur de glucose, régulant la glycémie des personnes atteintes de diabète de type 1. Cette pompe ajuste seule à intervalles réguliers la quantité d’insuline à administrer : c’est la boucle fermée hybride. Après avoir passé un diplôme universitaire me permettant de maitriser les différents systèmes, je suis alors référente des parcours de boucle fermée au sein du CHRU Nancy. Je participe à l’équipement des patients en hôpital de jour, je réalise également les téléconsultations pour aider les patients à adapter leurs comportements d’auto soins, je régle les différents paramètres de l’algorithme et j'accompagne les patients dans les apprentissages. Pour imaginer certaines de mes journées, placez une infirmière derrière deux écrans (un pour le logiciel de la pompe, un autre pour le dossier de soins et pour le patient en visio). Quand le patient est avec moi dans le bureau de consultation, je lui propose de se placer à mes côtés pour que nous observions ensemble les résultats téléchargés de sa pompe et de son capteur. L’ordinateur est le « troisième homme » de la consultation. A force de lire des courbes et des chiffres, je me questionne sur mon rôle auprès du patient, au sens des soins infirmiers que je prodigue. En effet, le toucher, le corps, si importants dans notre profession s’effacent dans ces moments. Quel cadre théorique pourrait venir soutenir une telle pratique clinique ?
Rozzano Locsin, Professeur émérite en sciences infirmières à l’université de Tokushima (Japon), s’est penché sur ces questions. Originaire des Philippines, il a intégré l’université de Floride peu après l’obtention de son doctorat. Il est l’auteur d’une théorie intermédiaire : la compétence technologique comme expression (ou occasion) du caring en soins infirmiers (traduction libre).
Locsin a développé son modèle à partir d’une théorie de large spectre, « Nursing as caring » de Boykin et Schoenhofer, et d’une autre théoricienne, Ray, ayant étudié le caring en soins intensifs. Il s’inscrit dans le paradigme de la simultanéité décrit par Parse, en respectant l’ontologie de l’Humain en devenir (Parse, 1987). Les savoirs de Carper (Milhomme, 2014) sont également pris en compte, en ajoutant le savoir technologique.
Il a été influencé par la pensée d’Heidegger et son abord phénoménologique. Il semble important pour comprendre Locsin de présenter la technique selon Heidegger. Pour ce philosophe du 20ème siècle, l’usage des choses est fonction de ce que nous projetons, de la façon dont elles nous apparaissent. Il n’y a donc pas de neutralité de la technique, de la même façon qu’il n’y a pas de « bon usage » ou de « mauvais usage ». Son usage révèle l’intentionnalité de l’Être. La technique ne consiste pas à produire, elle consiste à révéler les choses qui nous entoure selon l’usage que l’on peut en faire. La production dérive de cette révélation. Cela montre ce que je souhaite créer en arraisonnant la Nature (en modifiant sa vocation première) par volonté d’utilité, découlant d’un sentiment de puissance. Il nous met en garde contre l’oubli de l’Être : en voulant tout planifier par la technologie, l’humanité en revient à se reposer sur elle et à perdre de vue la dimension spirituelle, métaphysique, qui en demeure à sa source. Il s’agit de l’oubli du souci de sa propre authenticité, de la nécessité d’utiliser la technique pour s’accomplir plutôt que de se laisser guider par elle.
Revenons donc à la théorie de Locsin. C’est une théorie intermédiaire, décrivant un phénomène et des concepts ainsi que les liens entre eux. Il a développé sa théorie à partir de 2005 jusqu’en 2015 où il publie son développement (Locsin and Purnell, 2015).
La compétence technologique est une expression du caring dans laquelle la technologie et les soins coexistent et sont utilisés pour connaître les personnes, permettant de considérer la personne soignée comme participants à leurs soins plutôt qu’en tant qu’objets de soins. La compétence technologique se reflète dans les trois dimensions partagées du processus de soins infirmiers : la connaissance technologique, la conception mutuelle et l'engagement participatif, qui guident la pratique des soins infirmiers. Pour des questions de droits d’auteur, je ne peux reproduire ici les schémas, mais je vous invite à consulter les articles originaux.
La connaissance technologique (technological knowing) consiste à utiliser les technologies dans le cadre d’une relation de soin dynamique, dans une reconnaissance mutuelle, permettant d’améliorer sa connaissance de l’autre et d’apprécier leur humanité.
La conception (designing) est un processus multidimensionnel où soignant et soigné co-créent un plan de soins satisfaisant pour chacun, à partir duquel l’infirmière affirme, soutient et célèbre le désir du patient de continuer à recevoir des soins humains.
L’engagement participatif (participative engaging) est caractérisé par l’alternance des rythmes. L’alternance de la mise en œuvre et de l’évaluation pendant laquelle l’infirmière entre dans le monde de l’autre et s’engage dans un apprentissage en continu avec la personne soignée.
Cette théorie de soins nous permet d’empêcher l’objectivation de la personne à travers les nouvelles technologies. L’unification de la technologie et des soins infirmiers passe par l’intentionnalité. Elle nous donne l’occasion de mieux connaitre la personne et d’avoir une relation de soins gratifiante pour le soignant et le patient. L’infirmière est l’interface entre la technologie et la personne soignée, leur permettant de comprendre son rôle dans les soins. C’est une activité de médiation technologique (nous pouvons ici penser au rôle de médiologue de santé proposé par Michel Nadot). L’infirmière n’agit pas avec la technologie mais à travers elle, transcendant la nature envahissante de cette dernière pour prodiguer des soins experts. Pour Locsin, la maitrise de la technologie est très exigeante et les infirmières débutantes peuvent rencontrer des difficultés à prodiguer des soins combinés à la technique. La compétence technologique est donc un préalable à des soins humains.
Pendant mes consultations, je rencontre Mme B, 33 ans, atteinte du diabète de type 1 depuis 13 ans. Elle est équipée d’une pompe à insuline en boucle fermée hybride. Malgré une HbA1c satisfaisante, elle ne parvient pas à atteindre les objectifs de glycémie qu’elle s’était imaginé atteindre. Elle culpabilise de ne pas avoir « un diabète parfait » maintenant qu’elle a tout ce que la technologie peut lui offrir. Sur les réseaux sociaux, certaines personnes partagent leurs courbes de glycémie, mettant en avant des résultats qu’elle n’arrive pas à obtenir. Son sentiment de culpabilité est entretenu également par un désir de grossesse dans les années à venir, exigeant un équilibre glycémique rigoureux. De plus, elle reprend la course à pied et souhaite être capable de réaliser un semi-marathon avec ses amies. Pendant ses entrainements, elle a ressenti des hypoglycémies malgré une collation avant l’effort.
Pendant la consultation, nous évoquons le rôle des réseaux sociaux sur sa culpabilité et des pressions qu’elle subit de façon plus globale dans le cadre familial. Je mets l’accent sur ses réussites pour lui faire prendre confiance dans ses capacités et sa bonne gestion de la maladie et du système. Nous revoyons ensemble les moments qu’elle identifie comme « catastrophiques » pour imaginer ensemble des solutions pour aider l’algorithme à maintenir la glycémie dans les objectifs. Je propose certains réglages de paramètres (connaissance technologique). Concernant la reprise de l’activité physique, nous définissons aussi des réajustements basés sur une alimentation adaptée à la pratique sportive en fonction de ses goûts et des possibilités offertes par son quotidien. Je lui propose aussi de contacter des patients experts pratiquant la course avec des systèmes de boucle fermée pour profiter d’un partage d’expérience (conception). Enfin, nous convenons d’un rendez-vous dans quelques semaines afin de réévaluer ce que nous avons imaginé lors de cette consultation (engagement participatif).
La théorie de Locsin nous offre un cadre théorique pour réconcilier une pratique des soins infirmiers humains avec des soins techniques, toujours plus nombreux dans notre quotidien. Elle nous ouvre également des perspectives de recherche, notamment sur l’évaluation de la compétence technologique des infirmières (Yokotani and al, 2021).
Bibliographie :
• Boykin, A., & Schoenhofer, S. O. (2001). Nursing As Caring: A model for transforming practice. Sudbury, MA: Jones & Bartlett Publishers.
• Krel, C., Vrbnjak, D., Bevc, S., Štiglic, G., & Pajnkihar, M. (2022). Technological Competency As Caring in Nursing : A Description, Analysis and Evaluation of The Theory. Slovenian Journal of Public Health, 61(2), 115‑123. https://doi.org/10.2478/sjph-2022-0016
• Milhomme, D. (2014). L’intégration des savoirs infirmiers pour une pratique compétente en soins critiques : Quelques pistes de réflexion. L’infirmière clinicienne, 11(1), 10.
• Nadot, M., Busset, F., & Gross, J. (2013). L’activité infirmière ; le modèle d’intermédiaire culturel, une réalité incontournable (Estem).
• Lim-Saco, F. (2019). Philosophical and Contextual Issues in Nursing Theory Development Concerning Technological Competency as Caring in Nursing. The Journal of Medical Investigation: JMI, 66(1.2), 8‑11. https://doi.org/10.2152/jmi.66.8
• Locsin, R. C. (2016). Technological Competency as Caring in Nursing : Co-Creating Moments in Nursing Occurring within the Universal Technological Domain. Journal of Theory Construction & Testing, 10(1), 5‑11.
• Locsin, R. C., & Purnell, M. (2015). Advancing the Theory of Technological Competency as Caring in Nursing : The Universal Technological Domain. International Journal for Human Caring, 19(2), 50‑54.
• Ray, M. A. (1987). Technological Caring : A New Model in Critical Care. Dimensions of Critical Care Nursing, 6(3), 166‑173. https://doi.org/10.1097/00003465-198705000-00008
• Yokotani, T., Tanioka, T., Betriana, F., Yasuhara, Y., Ito, H., Soriano, G. P., Dino, M. J., & Locsin, R. C. (2021). Psychometric Testing of the Technological Competency as Caring in Nursing Instrument – Revised (English Version Including a Practice Dimension). Nurse Media Journal of Nursing, 11(3), 346‑358.
• Heidegger : L’homme a-t-il démissionné face à la technique? Technique et Nature (bac philo cours 6). https://www.youtube.com/watch?v=v_Jfr1IkHp4*
Diane Bargain
Infirmière en pratique avancée
Réflexion sur l’identité infirmière en France
01/12/2023

Introduction
J’exerce actuellement comme Infirmier en Pratique Avancée (IPA) au sein de l’équipe de liaison psychiatrique de l’hôpital pédiatrique du Centre Hospitalier Universitaire (CHU) de Toulouse. J’ai eu la chance de réaliser le Master en Sciences Infirmières (SI) de Mireille Saint Etienne et de Philippe Svandra à l’Hôpital Sainte Anne à Paris. Ce Master, porté par le Professeur David Orlikowski de l’Université Versailles Saint Quentin en Yvelines, était orienté vers la formation d’Infirmiers Spécialistes Cliniques (ISC).
Les ISC sont des IPA caractérisés par leur expertise professionnelle qui les amènent à exercer des mandats de recherche en SI, de formation auprès des professionnels infirmiers. Ils peuvent mener des instances de supervision ou d’analyse de pratiques professionnelles auprès d’équipes infirmières. Ils conservent une activité clinique complexe avec une grande autonomie mais sans extension de leurs champs de compétences dans le domaine (SIDIIEF, 2018).
J’ai poursuivi mon cursus par le diplôme d’IPA mention Psychiatrie et Santé Mentale à l’Université Toulouse III. Cette formation est quant à elle très marquée par la discipline médicale. Elle vise à former des IPA qui exerceront un champ de compétences étendues dans le domaine médical. Ces modalités d’exercice se rapproche de ce qui est identifié à l’international pour des Infirmiers Praticiens (IP) (SIDIIEF, 2018). A ce jour, mes modalités d’exercices pourraient être résumées ainsi : un ISC qui exerce dans le champ de la pédopsychiatrie en situation pédiatrique et qui exerce des compétences médicales, notamment dans le champ de la prescription médicamenteuse et de la coordination de parcours. Ainsi, dans ma formation comme dans mon exercice, les sciences médicales et infirmières ont toujours été profondément intriquées.
De par mon exercice professionnel, j’ai l’occasion d’échanger avec des profils d’infirmier(e)s très divers. Je fais quotidiennement le constat que la grande majorité de ces professionnels ou de ces étudiants ne se définissent que par le prisme d’une spécialité médicale. La montée en compétences est pour eux directement et spécifiquement liée à l’acquisition de connaissances médicales supplémentaires.
Les théories en SI leurs sont inconnues, sinon perçues comme peu pertinentes car trop abstraites ou trop éloignées de leurs pratiques. Enfin, les principales figures d’identification modélisatrices sont rarement des membres de leur propre corps professionnels, à l’exception de leur homologue qui se distinguerait par une meilleure maitrise des sciences médicales ou d’actes techniques spécifiques. Par cet article, je souhaite proposer au lecteur le résultat d’une réflexion relative à la nature de l’identité infirmière en France.
1. Perspectives historiques
Malgré une forte reconnaissance symbolique, la profession infirmière rencontre des difficultés à faire reconnaitre ses orientations propres dans le monde politique et scientifique. L’absence de recherches fondamentales relatives à la standardisation de la discipline infirmière en France favorise l’absence de développement d’une rationalité professionnelle spécifique (Nadot, 2012). Au début du XXème siècle, la formation des infirmières françaises est construite autour du projet de former des aides médicales directes et passives. Ces professionnelles étaient par exemple formées au recueil de données mais pas à leur analyse. L’exercice de cette profession symbolisait une extension exécutive de la stratégie de soin. Le rôle propre infirmier apparait en France en 1978. Bien que cette formalisation tende à nuancer cette posture d’une auxiliaire docile et sans opinion, le constat est établi que le rôle propre infirmier n’est pas très signifiant pour les professionnels infirmiers eux-mêmes (Poisson, 2008).
Un désintérêt des Institut de Formation en Soins Infirmiers (IFSI) pour les théories en SI a fait l’objet a pu être constaté. Les étudiants et les formateurs ayant un niveau de connaissance plutôt faible concernant le rôle propre infirmier et les théories en SI (Montesinos, 1999).
La méconnaissance des théories en SI par les professionnels infirmiers empêchent le développement d’une pensée infirmière. L’absence de pensée infirmière rend impossible l’appropriation et l’investissement d’une liste de compétences (Poisson, 2008). Toute tentative d’élaboration d’une pensée infirmière consistant en la construction d’une citadelle purement idéologique, destinée à repousser tout ce qui n’est pas « propre » et à défendre tout ce qui l’est est donc, par nature, vouée à l’enfermement et à l’échec, pour la raison simple qu’elle est comme frappée d’invalidité, confrontée à une réalité nettement plus complexe et assurément moins « pure » (Poisson, 2008).
La confrontation entre les possibilités concrètes d’exercice et les valeurs professionnelles demeurent un point de tension chez la majorité des professionnels. La dimension relationnelle du soin est décrite par les professionnels comme centrale dans leur identité professionnelle. Le vécu de cette incompatibilité amène chez les soignants un sentiment d’inconfort qui peut mener jusqu’à l’épuisement professionnel (Sauvaige & de Bouvet, 2004).
L’idée selon laquelle le professionnel infirmier aurait une culture du soin globale, une vision holistique de la prise en soin, a également ses limites. La définition de l’infirmier comme un professionnel du Care opposé au médecin, professionnel du Cure, apparait comme trop clivée. Pour commencer, la médecine actuelle dépasse sa dimension strictement curative. De plus, considérer le rôle prescrit des infirmiers comme un exercice secondaire est en décalage avec la réalité professionnelle quotidienne. Enfin, les professionnels infirmiers ont un attrait réel pour l’aspect technique et scientifique de la discipline médicale (Poisson, 2008).
2. Perspectives identitaires – Etudiants en Soins Infirmiers
L’apprentissage de l’exercice infirmier auprès de professionnels expérimentés amène les étudiants à s’éloigner des patients et à investir l’aspect médical et technique du métier (Vega, 1998).
Durant leur cursus socle, les Etudiants en Soins Infirmiers (ESI) construisent leur identité professionnelle dans un contexte de parcellisation des taches. La technicisation de l’offre de soin participe également à empêcher une réflexion plus fondamentale sur les spécificités de la profession infirmière (Zaoui, 2003).
Durant ses études, l’ESI acquiert progressivement une autonomie dans ses actions. Ce processus est corrélé avec le développement d’une identité professionnelle. Le dialogue avec ses pairs participera également au développement de cette identité. L’étudiant est alors sensible aux échanges concernant l’éthique des soignants qu’il rencontre (Brignon & Ravestein, 2015).
Les ESI doivent réaliser leur formation dans un milieu professionnel exigeant. Ils vivent pendant leurs études une injonction au professionnalisme dans un contexte d’exercice complexe. L’ESI va donc construire son identité professionnelle dans un impératif à être rapidement fonctionnel dans les soins techniques. L’ESI va progressivement abandonner une identité professionnelle « idéale » pour se construire une identité professionnelle « pratique » fondée sur les actions professionnelles quotidiennes (Appriou Ledesma, 2020).
3. Perspectives identitaires – Infirmiers Diplômé d’Etat
D’un point de vue anthropologique, les figures de l’infirmière apparaissent mouvantes, instables et fragiles. Au sein d’une équipe infirmière, la réalisation des soins complexes est perçue comme une des actions infirmières les plus prestigieuses (Vega, 1998).
Les professionnels infirmiers exercent dans des champs spécifiques très divers. Ces professionnels présentent un besoin de reconnaissance de leurs spécificités disciplinaires plus que de leurs caractéristiques professionnelles générales (Becouze et al., 1996). En effet, la structuration de l’identité d’un professionnel est directement liée à ses spécificités. Un trop grand nombre de spécificités d’exercice au sein d’un même corps professionnel peut donc empêcher le déploiement d’une identité professionnelle homogène (Schindelholz, 2006). L’identité d’une profession se définit par un corpus théorique fondamental sur lequel s’appuient ses principales activités. Hors l’exercice infirmier en France est très majoritairement définit par sa dimension médicale (Svandra, 2023).
4. Perspectives identitaires – Infirmiers en Pratiques Avancées
Les modalités d’exercice des Infirmiers en Pratique Avancée (IPA) sont nombreuses si on se réfère aux descriptions internationales. Deux grandes modalités d’exercices se dessinent néanmoins, les Infirmiers Praticiens (IP) et les Infirmiers Spécialistes Cliniques (ISC).
Les IP sont des IPA qui exercent spécifiquement un champ de compétences étendus dans le domaine médical. Ces professionnels constituent une ressource importante pour les fournisseurs de soins en santé primaire. La formation et l’exercice très majoritairement médical de ces professionnels induisent chez eux une transformation ontologique et épistémologique. Une perte des attributs spécifiques propres à leurs disciplines initiales est décrite chez ces IPA (Wood, 2020).
Les ISC sont des IPA qui exercent des mandats cliniques et extra cliniques. Des activités de formation, de recherche, de publications et d’analyse de pratiques professionnelles sont réalisés au moyen d’un leadership professionnel. Un déploiement national ainsi qu’une valorisation de cette modalité d’exercice infirmier en pratique avancée pourrait favoriser le développement et le renforcement de l’identité infirmière en France (Svandra, 2023).
Conclusion
Plusieurs freins au développement d’une identité infirmière
Pour des motifs divers, il existe un défaut de transmission des théories en SI dans les IFSI. De plus, les modalités de réalisation du cursus de formation vont dans le sens d’une médicalisation de l’identité infirmière. Enfin, l’absence de valorisation sociale, professionnelle et institutionnelle des SI peut être considérée comme un frein au développement d’une identité infirmière nationale.
Les particularités du contexte national et particulièrement la dimension très médicale de l’exercice infirmier renforcent cette difficulté. Ces particularités peuvent être considérées comme un frein majeur dans le développement et le renforcement d’une identité infirmière.
Pour autant, il parait nécessaire de ne pas céder aux tentatives de clivage en déniant la dimension médicale de l’exercice infirmier.
L’opposition du Care infirmier au Cure médical apparait comme un obstacle à éviter. Adresser une trop grande attention à la dimension relationnelle de l’exercice professionnel infirmier au détriment de son aspect technique ne ferait que renforcer les clivages existants et renforcer un malaise identitaire chez les professionnels infirmiers.
Faut-il vraiment définir une identité infirmière ?
La volonté de définir une identité infirmière nationale peut apparaitre comme dangereuse pour les professionnels infirmiers. Une trop grande différence entre une définition globale et les spécificités d’un exercice local et spécialisé pourrait empêcher une appropriation de cette notion par les différents professionnels.
Il paraitrait plus pertinent que les professionnels infirmiers puissent s’attacher à développer des modalités de soins spécifiquement infirmière. Ce développement s’appuyant sur des travaux réalisés par leurs pairs pour étayer et développer leurs propres pratiques. Ces travaux issus du champ des SI pourraient être de nature fondamentale, théorique ou clinique. Ce développement de d’activités spécifiquement infirmières devraient faire l’objet de publications.
Pour finir, la profession infirmière aurait intérêt à plus solliciter l’expertise des professionnels infirmiers pour étayer sa construction et sa pratique, que cela soit dans le champ de la formation, de la supervision d’équipe et de l’analyse de pratiques professionnelles.
L’identité est d’autant plus affirmée comme consistante que la pensée est inconsistante. C’est une notion d’une très grande pauvreté épistémologique, mais en revanche, d’une très grande efficacité idéologique. (Laplantine, 1999).
Bibliographie
Appriou Ledesma, L. (2020). Les infirmiers débutants : Quelles transformations identitaires ? Carnets de la recherche sur la formation. https://hal.science/hal-02124720/
Becouze, O., Chauchon, C., & Salomon, N. (1996). Des représentations du métier à la construction de l’identité professionnelle. Recherche en Soins Infirmiers, 45, 147‑153.
Brignon, B., & Ravestein, J. (2015). Apports et limites de la clinique de l’activité au développement de l’identité professionnelle des étudiants infirmiers: Le travail humain, Vol. 78(3), 257‑283. https://doi.org/10.3917/th.783.0257
Laplantine, F. (1999). Je, nous et les autres, être humain au-delà des appartenances. p.19.
Montesinos, A. (1999). Etude sur le rôle propre : Connaissances et opinions des professionnels. Objectifs Soins, 71. https://ch-poitiers.fr/opac_css/index.php?lvl=notice_display&id=15426
Nadot, M. (2012). Recherche fondamentale en science infirmière : La recherche historique sur les fondements d’une discipline. Recherche en soins infirmiers, N° 109(2), 57‑68. https://doi.org/10.3917/rsi.109.0057
Poisson, M. (2008). Le pansement et la pensée : Splendeurs et misères du rôle propre: Recherche en soins infirmiers, N° 93(2), 56‑60. https://doi.org/10.3917/rsi.093.0056
Sauvaige, M., & de Bouvet, A. (2004). Penser autrement l’éthique du soin infirmier. Éthique & Santé, 1(2), 83‑87. https://doi.org/10.1016/S1765-4629(04)94673-9
Schindelholz, P. (2006). L’identité infirmière existe-t-elle ? Soins Cadre, 57, 58‑60.
SIDIIEF. (2018). Pratique infirmière avancée – vers un consensus au sein de la francophonie. Étude réalisée par Diane Morin, infirmière, Ph.
Svandra, P. (2023). La clinique au coeur du soin infirmier. Pratiques, cahiers de la médecine utopique, 101, 12‑17.
Vega, A. (1998). Initiations et apprentissages à l’hôpital : Comment devient-on une infirmière ? Cahiers de sociologie économique et culturelle, 29, 37‑61.
Wood, S. K. (2020). Keeping the Nurse in the Nurse Practitioner : Returning to Our Disciplinary Roots of Knowing in Nursing. Advances in Nursing Science, 43(1), 50‑61. https://doi.org/10.1097/ANS.0000000000000301
Zaoui, E. (2003). L’analyse de la pratique clinique infirmière, une opportunité pour accompagner le mouvement de professionnalisation. Perspectives Soignantes, 24‑34.
Rémi Izoulet
Infirmier en pratique avancée
Incertitude ressentie face au risque de rechute du cancer du sein
15/09/2023

Introduction
Infirmière en hôpital de jour de médecine oncologique adulte, j’accompagne différents profils de patients atteints d’un cancer et traités par anticancéreux depuis onze ans. J’ai exercé pendant dix ans dans un Centre de Lutte contre le Cancer où le cancer du sein était la pathologie la plus fréquente. Dans le cadre de mes missions, j’ai assuré des consultations infirmières pour les patients traités par anticancéreux oraux. Ces consultations étaient de deux types :
• Consultation d’initiation, à l’issue de la consultation d’annonce médicale dans le cadre de la prescription d’un nouveau traitement
• Consultation de suivi d’accompagnement infirmier tout au long de la prise du traitement, programmée avant chaque consultation avec l’oncologue référent et à la demande des patients via le bureau des rendez-vous.
Le cancer du sein métastatique était la pathologie la plus fréquente : environ 80% de la file active. Le cancer du sein triple négatif (TPN) après un traitement néoadjuvant représentait environ 15% de la file active. Il n’existe pas un mais différents types de cancers du sein, subdivisés selon leur degré d’expression des récepteurs hormonaux et du gène Her-2 (Joyon, Penault-Llorca, & Lacroix-Triki, 2017). Le cancer du sein TPN n’ont aucun de ces récepteurs (HAS, 2015). Il représente 10 à 15% en des cancers du sein (Champion, 2021) : ils ne sont éligibles ni à une hormonothérapie ni à aucune thérapie ciblée (INCa, 2016). Les cancers du sein TPN restent compliqués à soigner en raison de leur agressivité avec un risque plus élevé de devenir métastatique (Giustranti, 2018) et les rechutes apparaissent précocement dans les deux à trois premières années (Beuzeboc, 2014). Dans ce contexte, le traitement premier repose sur la chimiothérapie néoadjuvante puis la chirurgie. Cependant, chez plus de la moitié des patientes, une maladie résiduelle persiste après ce traitement et augmente alors le risque de récidive à distance (Fondation ARC, 2018), donc de métastases. La chimiothérapie néoadjuvante réduit les risques mais n’est pas suffisante : l’ajout de la Capecitabine après la chirurgie dans certains cas, améliorerait le pronostic (Giustranti, 2018). Cette chimiothérapie orale est prescrite pour une durée de six mois et est associée aux séances de radiothérapie.
Des observations sur le terrain m’ont amenée à me questionner sur le vécu de ces patientes qui vont débuter une chimiothérapie orale, après une phase de traitement intensive. Plus précisément, j’ai observé que ces patientes, minoritaires dans la file active, appelaient très fréquemment et plus souvent le service par rapport aux patientes suivies pour un cancer du sein métastatique dont le pronostic est plus grave. Parfois, elles se présentaient sans rendez-vous, car présentes dans l’hôpital pour leur séance de radiothérapie, pour des questions en lien avec les effets secondaires. Une situation d’appel m’a amené à explorer ce phénomène.
L’histoire de Mme A.
Originaire des Comores, Mme A. était âgée de trente-six ans au moment du diagnostic de cancer du sein gauche TPN, découvert par autopalpation en juin 2020. En couple et mère d’un enfant d’un an au moment du diagnostic, elle était esthéticienne à son compte « j’adore mon travail… ça me manque de ne plus être au contact des gens, de parler de tout et de rien » et pratiquait basket dans une association avant l’annonce de la maladie. Dans les antécédents, un oncle et sa grand-mère maternelle avaient eu un cancer. Elle bénéficiait d’un entourage social et familial très présents (son compagnon l’accompagnait à tous ses rendez-vous médicaux). Sa croyance religieuse n’avait pas été abordée lors de nos échanges. Après de nombreux examens, son parcours de soin avait débuté par la pose de la chambre implantable et la première injection de chimiothérapie un mois après l’annonce de la maladie : «je vais me battre pour mon petit d’un an… le plus important pour moi c’est de continuer à avoir une activité physique». Mme A. aura eu au total 16 injections de chimiothérapie, les quatre premières injections auront été très difficiles à supporter pour elle : fatigue intense l’empêchant de s’occuper de son fils et des nausées intenses pendant une semaine après chaque injection. Elle bénéficiera d’un suivi avec une psycho-oncologue de l’hôpital pour des angoisses de mort difficilement partageables avec son entourage, l’inquiétude de ne pas voir grandir son fils et sa difficulté à faire face aux nombreux temps d’attente pour les examens. Une mastectomie partielle du sein gauche et un curage des ganglions axillaires gauches interviendront trois semaines après la dernière injection de chimiothérapie et elle reverra en consultation d’annonce son oncologue référent trois semaines après l’opération pour remise des résultats. L’analyse des tissus montrera que la chimiothérapie première n’a pas permis d’éliminer toutes les cellules tumorales et qu’une chimiothérapie orale (la Capécitabine) associée à la radiothérapie est nécessaire afin de diminuer le risque de récidive.
Je reçois Mme A. juste après la consultation médicale de suivi, fin février 2021. Cette dernière est volontiers dans l’échange et ses questions sont au début essentiellement centrées sur les modalités de prise du traitement. Après un moment de silence Mme A. me dit avec de la tristesse dans la voix : « de toute façon ça ne sert à rien tout ça… J’ai eu la chimiothérapie en perfusion qui a vraiment été très dur, tellement dur que j’avais l’impression d’avoir de l’eau de de javel dans le corps et ça n’a rien fait… Et qu’est-ce qui va se passer quand j’aurais fini de les prendre ? Je sais que ça va revenir… Ce qui me rend le plus triste c’est mon fils, il est encore petit… Je me pose des questions bizarres par moment, est-ce que je serai encore là quand il va apprendre à faire du vélo ? Je lui ai acheté un porteur et je n’arrive pas à le monter parce que je me dis que je ne vais peut-être jamais le voir dessus… Même pour les vacances, je ne sais pas si ça sert à quelque chose que j’organise des vacances parce que ça se trouve dans un mois je vais être tellement pas bien que je ne pourrais pas bouger… ». Elle m’explique qu’elle a bien compris que sa maladie était agressive et qu’elle est dans une projection négative de son avenir : rechute rapide de sa maladie et une mort prochaine.
Le premier mois de prise du traitement, Mme A. a beaucoup sollicité le service par téléphone (en moyenne 2 à 3 appels par semaine). Ses questions étaient autour de nouveaux symptômes qu’elle ressentait et qui l’inquiétaient. Elle semblait plus dans une demande de réassurance quand elle appelait. Par la suite, j’ai été plus attentive aux types d’appels ou demandes de consultations sans rendez-vous. Grâce aux tableaux d’activité, j’ai pu faire le constat que les patientes traitées pour un cancer du sein TPN en post-néoadjuvant étaient plus nombreuses à nous solliciter pour des questions autour des effets secondaires mineurs qu’elles ressentaient alors que les patientes en situation métastatique d’un cancer du sein appelaient le plus souvent pour une validation de prise de sang ou une aide dans la coordination de leur parcours de soin.
Intérêt de ce phénomène pour la discipline infirmière
Chargé de représentations particulièrement négatives, le cancer est encore aujourd’hui souvent perçu par les individus comme une pathologie aiguë ayant valeur d’arrêt de mort à plus ou moins long terme (Derbez & Rollin, 2016). L’annonce d’un cancer est le plus souvent vécue comme un choc : il y a un avant et un après l’annonce (Ruszniewski & Rabier, 2016). En France, les cancers représentent la première cause de décès chez l’homme, et la deuxième chez la femme (INCa, 2022). Selon l’INCa, en France métropolitaine en 2018, le nombre de nouveaux cas de cancer a été estimé à 382 000 (204 600 hommes, âge médian au diagnostic 68 ans ; 177 400 femmes, âge médian au diagnostic 67 ans) et le nombre de décès à 157 400 (89 600 hommes et 67 800 femmes) (INCa, 2022). Le cancer du sein est le premier cancer incident chez les femmes : 58 500 cas nouveaux en 2018 (INCa, 2022). Avec un taux de survie à cinq ans estimé à 87% (INCa, 2022), le cancer du sein est donc un cancer jugé de bon pronostic et la France se situe parmi les pays avec les taux de survie les plus élevés en Europe (Molinié, Trétarre, & Woronoff, 2016). Cependant, malgré les améliorations thérapeutiques dans sa prise en charge (innovations thérapeutiques et dépistage), le cancer du sein représente la première cause de mortalité par cancer chez la femme avec 12 100 décès en 2018 en France métropolitaine (INCa, 2022). Cette mortalité importante tient au fait que le risque de rechute est possible après la fin des traitements : 20 à 25% des patientes développant un cancer du sein vont, à terme, en mourir, en raison du développement de métastases (Delaloge, et al., 2016). Il n’existe pas un mais différents types de cancer du sein. Le cancer du sein TPN touche entre 10 et 15 % des patientes atteintes de cancer du sein, de manière plus agressive et avec un risque plus élevé de devenir métastatique (Champion, 2021). Il survient souvent chez des femmes jeunes avec des rechutes apparaissant précocement dans les deux à trois premières années (Beuzeboc, 2014). Les cancers du sein TPN sont plus difficiles à traiter car ils ne sont pas éligibles aux thérapies ciblées ni à l’hormonothérapie. Cependant, des thérapies ciblées sont proposées dans le cadre d’essais cliniques dans le but d’ouvrir des options de traitement à ces patientes mais la chimiothérapie reste le traitement central pour ces types de tumeurs. La voie orale permet une administration facilitée pour les patientes (contrairement à la voie intraveineuse) et de limiter les venues à l’hôpital.
Toutefois, ce mode de prise demande un accompagnement adapté et un suivi au long cours afin d’évaluer la tolérance et de prévenir les possibles effets secondaires. Des consultations infirmières, pharmaceutiques et des ateliers d’éducation thérapeutique ont été créé dans les institutions de soin afin d’accompagner au mieux ces patientes qui doivent gérer elle-même leur traitement au domicile. Ces patientes vivent dans une temporalité mêlée d’incertitude : elles sont dans une trajectoire simple puis décroissante comme l’a développé la sociologue française Marie Ménoret, la phase de surveillance après la fin des traitements ayant pour objectif de repérer des signes de récidive. La fin des traitements ne signifie pas un retour à un état initial (Bataille, 2003a). En effet, selon Jean-Christophe Mino (médecin-chercheur spécialisé en santé publique) et Céline Lefève (philosophe), dans l’après traitement « l’enjeu consiste à tenter de revivre après avoir eu le sentiment de frôler la mort. Revivre signifie tenter de retrouver des capacités, des rôles sociaux et des normes de vie altérés ou perdus (...). Ce type d’expérience de l’après traitement illustre l’irréversibilité de l’existence, telle que Canguilhem l’avait mise en lumière :« aucune guérison n’est un retour à l’innocence biologique » (Mino & Lefève, 2016). Les sciences infirmières contribuent à la compréhension de situations complexes et aux actions en contexte d’incertitude (Lecordier, 2020).
Développement
La théorie de l’incertitude de Mishel
La théorie de l’incertitude me parait la plus pertinente pour éclairer cette situation clinique. L’incertitude entoure chaque étape dans la trajectoire de soin des patients en oncologie et peut avoir des impacts psychologiques, sur la qualité de vie et les habitudes de vie des patients.
Merle Helaine Mishel est née en 1939 et est décédée en 2020. Elle a étudié à l’Ecole des soins infirmiers à l’Université de Caroline du Nord (Chapel Hill). Après avoir obtenu une Maîtrise en soins psychiatriques et un doctorat en psychologie sociale, elle a été directrice et éminent professeur (distinction reçue en 1996 pour son travail révolutionnaire sur la gestion de l’incertitude) (Bouchard, 2022). La théorie de l’incertitude a émergé de l’histoire personnelle de Merle Mishel (Bouchard, 2022). Selon Alligood, Mishel a été la première infirmière à appliquer le concept de l’incertitude dans le domaine de la santé, de la maladie et des soins. Elle s’est inspirée de nombreux modèles existants développé par la recherche en psychologie. En effet, les travaux de Mishel sont fortement ancrés dans ceux de Lazarus et Folkman (Mishel, 1981 ; 1997). En articulant les concepts d’incertitude, d’espoir et de coping, elle est à l’origine de la théorie intermédiaire de la gestion de l’incertitude en santé (Lecordier, 2020), plus proche de la pratique. L’incertitude a été identifiée comme une source majeure de stress chez les personnes souffrant d’une maladie chronique (Strauss et al., 1984). Dans la maladie, l'incertitude est présente tout au long des événements du diagnostic, du traitement et du pronostic (Mishel, 1981 ; 1984 ; 1988). Elle s’adresse aux personnes malades, aux membres de leur famille, aux proches (Bouchard, 2022). Cette théorie s'appuie sur des connaissances tirées des soins infirmiers et d'autres disciplines. Elle aborde des phénomènes cliniques issus de la pratique (Roy, 1985) et offre une perspective interactionniste pour expliquer le processus de détermination du sens de l'expérience de la maladie (Mishel, 1988). Depuis 1981, M.H. Mishel a engagé un travail scientifique conséquent en observant des situations complexes de soins produisant de l’incertitude sur l’avenir des personnes malades (Lecordier, 2020).

source: (Mishel, 1990)
Du latin incertitudinem, l’incertitude se définie par le caractère imprévisible du résultat d'une action, d'une évolution (Centre National de ressources textuelles et lexicales). Mishel (1988) a défini l'incertitude comme « l'incapacité de déterminer la signification des événements liés à la maladie ». Elle ajoute qu’il s'agit d'un état cognitif créé lorsque la personne ne peut structurer ou catégoriser adéquatement un événement en raison de l'absence d'indices suffisants. L'incertitude survient dans une situation où le décideur est incapable d'attribuer une valeur définie aux objets ou aux événements et/ou est incapable de prédire les résultats avec précision (Mishel, 1984 ; 1988 ; 1990 ; Mishel& Braden, 1988). Mishel a élaboré des échelles qui permettent de mesurer l’incertitude et sa théorie a fait l’objet de nombreuses recherches.
En 1988, elle a élaboré une première théorie : UIT (Uncertainty in Ilness Theory) qui s’intéresse à l’incertitude dans des situations de maladie ambigües, complexes, imprévisibles et quand les informations ne sont pas disponibles ou sont contradictoires (Bouchard, 2022). Cette théorie se situe dans l’interaction réciproque. La reconceptualisation de ce modèle a été élaborée en 1990 (McCormick, 2002) : le RUIT (Reconceptualized Uncertainty in Ilness Theory) qui s’intéresse au processus qui apparaît lorsqu’une personne vit avec une incertitude continue liée à une maladie chronique ou une maladie potentiellement récurrente comme un cancer (Bouchard, 2022). Cette théorie se situe dans l’action simultanée. La théorie de l'incertitude explique comment les patients traitent cognitivement les stimuli liés à la maladie et construisent le sens de ces événements (Mishel, 1988).
Les postulats qui sont en lien avec le phénomène ciblé par la théorie sont les suivants :
• L’incertitude est un état cognitif, qui consiste à être dans l’incapacité de trouver un schéma cognitif existant pour aider à comprendre les évènements reliés à la maladie
• L’incertitude est une expérience inhérente neutre ni désirable, ni aversive jusqu’à ce qu’elle soit appréciée comme telle
• L’adaptation signifie la continuité de ses comportements biopsychosociaux individuels habituels et est le résultat désiré des efforts de coping pour réduire l’appréciation de l’incertitude comme un danger ou maintenir l’incertitude appréciée comme une opportunité
• Les relations entre les évènements liés à la maladie, l’incertitude, l’appréciation, le coping et l’adaptation sont linéaires et unidirectionnelles, allant de situations qui amènent de l’incertitude jusqu’à l’adaptation (Bouchard, 2022).
Les postulats de la reconceptualisation ajoutés en 1990 sont les suivants :
• Les personnes sont des systèmes bio psychosociaux qui fonctionnent habituellement dans des états loin de l’équilibre
• Des fluctuations majeures dans des systèmes en déséquilibre améliorent la réceptivité de ces derniers au changement
• Les fluctuations résultent dans de nouveaux modèles qui se répètent à chaque niveau dans le système (Bouchard, 2022).
Les deux concepts majeurs de sa théorie sont les suivants :
1. L’incertitude : impossibilité de déterminer le sens d’événements liés à la maladie parce que la personne n’arrive pas à donner une valeur définie aux objets ou aux événements et/ou elle ne peut prévoir précisément les résultats. Trois attributs de l’incertitude ont été identifiés :
• La probabilité
• La temporalité
• La perception
2. Le schéma cognitif : interprétation subjective par la personne des événements liés à la maladie (Bouchard, 2022).
Dans la situation de Mme A. la probabilité de rechute était importante et elle en avait conscience : elle avait été informée dès le début de sa prise en soin par le caractère agressif de sa maladie. De plus, elle avait la perception que la maladie allait revenir rapidement et à ceci s’ajoutait la question de la temporalité qui était centrale pour elle : combien de temps ce traitement sera efficace ? peut-elle prévoir des vacances ? verra-t-elle son fils grandir ? Mme A. était en demande de repères temporels, fait complexe dans le cadre d’une maladie chronique tel que le cancer.
Les concepts clés et sous-concepts sont illustrés et expliqués dans le schéma ce qui facilite la compréhension de la théorie :
1. Antécédents de l’incertitude
2. Evaluation de l’incertitude
3. Le coping avec l’incertitude.
Les concepts ajoutés dans la RUIT sont la nouvelle façon de voir la vie et la pensée probabiliste.
Mme A. avait déjà eu l’expérience de la chimiothérapie par voie intraveineuse qu’elle avait très mal toléré. Dans son discours, elle se projetait avec une mauvaise tolérance de la nouvelle molécule et le fait de changer de voie d’administration (voie orale) ne lui permettait pas de se dire que ce traitement serait efficace. Elle comparait la chimiothérapie intraveineuse à de « l’eau de javel » qui était sensée « nettoyer son corps de la maladie » mais le résultat a été partiel. Elle avait la capacité d’intégrer les nouvelles informations transmises au niveau médical et infirmier mais dans sa projection, ce traitement ne serait pas efficace car elle avait compris la gravité de sa maladie. Elle bénéficiait d’un soutien social efficace, d’un suivi avec une psycho-oncologue et elle savait qu’elle pouvait solliciter la consultation infirmière si elle en ressentait le besoin.
Le mot stress vient du latin stringere, qui signifie détresse. Le stress est un concept voisin de la peur et il appartient au vocabulaire de la psychologie de la santé. Selon Anne-Marie Pronost, docteur en psychologie, le stress dans sa définition interactionniste est différent pour chaque personne malgré la confrontation aux mêmes stresseurs. Le stress est différent de la dépression, de l’anxiété, il se situe dans le temps présent, au moment où la personne est confrontée à l’événement stressant. Il se définit comme un processus incluant à la fois, la personne, l’environnement, leurs transactions. La prise en compte des prédicateurs dans l’environnement (les stresseurs, le soutient social), et du côté de la personne (traits immunogènes comme la hardiesse, l’estime de soi, le contrôle interne et traits pathogènes comme l’anxiété trait, la dépression, le névrosisme) est essentielle à la compréhension de la gestion du stress (Formarier, 2012). Selon Lazarus et Folkman (1984), le stress est une « transaction entre l’individu et l’environnement, dans laquelle la situation est évaluée par le sujet comme débordant ses ressources et pouvant mettre en danger son bien-être (Quintard, 2015). Pour faire face à la situation qu’il juge stressante, la personne met en place une stratégie d’adaptation appelée coping qui correspondent à l’ensemble des efforts cognitifs et comportementaux toujours changeants que déploie l’individu pour répondre à des demandes internes et/ou externes spécifiques, évaluées comme très fortes et dépassant ses ressources adaptatives (Formarier, 2012). Cette incertitude était vécue comme un danger, un coping centré sur l’émotion : Mme A était en demande constante de réassurance qui se traduisait par des appels répétés. Elle appréhendait une altération de sa qualité de vie et de ses habitudes de vie tout en ayant une projection sur sa possible finitude.
Les propositions qui relient les concepts de la théorie sont au nombre de douze et selon Michell (1988), il existe quatre formes d’incertitude dans l’expérience de la maladie :
• Ambiguïté concernant l’état de la maladie
• La complexité en regard du traitement et du système de soins
• Le manque d’information concernant le diagnostic et le sérieux de la maladie
• L’imprévisibilité du cours de la maladie et du diagnostic (Bouchard, 2022).
Lors des appels de Mme A. les questions étaient centrées sur des effets secondaires qu’elle ressentait. Dans cette démarche, elle semblait surtout en demande de réassurance quant à l’étiologie de ce qu’elle ressentait : séquellaires à la première chimiothérapie ? liés à la nouvelle molécule ou à une possible reprise de la maladie ? Ses propres normes avaient été modifiées par les traitements et elle disait ne savoir plus ce qui était « normal » ou attendu depuis l’initiation du nouveau traitement. En parallèle, l’imprévisibilité de la possible évolution de sa maladie majorait son anxiété face à ces symptômes : elle se sentait dans l’incapacité de se projeter dans l’avenir. Les temps d’attente entre chaque examens, consultations ont été éprouvants pour elle : le fait de devoir attendre plusieurs semaines avant d’avoir les résultats de la chirurgie ont majoré son stress. Fin avril 2021, soit après quatre mois de prise de la Capécitabine, Mme A. a constaté une augmentation des marqueurs tumoraux après avoir fait une prise de sang de contrôle près de chez elle. Après avoir contacté son oncologue référent, un scanner de contrôle est programmé : une rechute précoce pulmonaire est diagnostiquée. Mme A. bénéficiera de nombreux traitements par perfusion dont un protocole de recherche clinique. Elle verbalisera lors des consultations médicales la difficulté de gérer les temps d’attente pour passer un examen, avoir les résultats ou débuter un nouveau traitement pendant toute sa trajectoire de soin. Elle décédera en juillet 2022 d’une progression méningée de sa maladie, accompagnée de ses proches.
Conclusion
L'état d'incertitude est une composante majeure de toutes les expériences de la maladie et il affecte l'adaptation psychosociale et les résultats de la maladie (McCormick, 2002). Selon Didier Lecordier, Infirmier, Chercheur, Ph.D, l’incertitude marque régulièrement les étapes des processus diagnostique et thérapeutique mis en oeuvre dans la gestion médicale de la maladie (Lecordier, 2020). Il ajoute que dans un contexte d’incertitude, il s’agit pour les infirmières, d’une part d’accompagner des personnes malades, ou susceptibles de le devenir, à créer les conditions de protection vis-à-vis d’un environnement délétère sur des principes connus et sûrs.
L’intérêt de cette théorie dans la pratique clinique infirmière réside dans le fait que le concept de personne est central : elle se focalise sur la façon dont la personne vit l’incertitude. Cela va donc permettre au soignant d’avoir des interventions adaptées qui vont permettre à la personne malade de vivre avec cette incertitude. La littérature n'est pas claire quant aux types de situations dans lesquelles les infirmières devraient intervenir pour éliminer l'incertitude ou quand les interventions devraient être mises en oeuvre pour promouvoir l'incertitude (McCormick, 2002). Les interventions peuvent s’appuyer sur un échange de savoirs et de connaissance dans le but de diminuer l’incertitude, d’accompagner la personne dans l’utilisation de stratégies de coping efficaces comme des ateliers d’éducation thérapeutique, la relation d’aide. Aider une personne à avoir une pensée probabiliste est possible : cela devrait diminuer l’anxiété de manière importante. Comme le souligne Marie-Soleil Hardy (infirmière Ph.D à l'Université Laval Québec), l’incertitude est réduite par une relation de confiance et des informations réalistes, objectives et basées sur les expériences des personnes et les infirmières peuvent jouer un rôle plus grand par la réduction de l’anxiété (Hardy, 2018).
Bibliographie
Bataille, P. (2003a). Un cancer et la vie. Les malades face à la maladie. Paris: Balland
Beuzeboc, P. (2014, Octobre). Cancer du sein métastatique. EMC - Gynécologie, 9, pp. 1-13.
Bouchard, S. (2022, Juillet 6). Cours les théories à spectre modéré et la pratique infirmière. Canada.
Champion, E. (2021, Mai 18). Cancer du sein triple négatifs: une innovation thérapeutique efficace change la donne. Récupéré sur Institut Curie: https://curie.fr/actualite/cancers-du-sein/cancers-du-sein-triple-negatifs-une-innovation-therapeutique-efficace
Cottu, P., & Delaloge, S. (2016-2017). Référentiel cancers et pathologies du sein. Attitudes diagnostiques et thérapeutiques, protocoles de traitement.
Derbrez, B., & Rollin, Z. (2016). Sociologie du cancer. La Découverte.
Fondation ARC. (2018, Avril 4). Cancer du sein triple négatif, la piste de la capécitabine. Récupéré sur https://www.fondation-arc.org/actualites/2018/cancer-du-sein-triple-negatif-la-piste-de-la-capecitabine
Formarier, M., & Jovic, L. (2012). Les concepts en Sciences infirmières (éd. 2). Lyon: Mallet Conseil.
Giustranti, C. (2018, Mars 28). Cancers du sein: une piste pour éviter certaines rechutes pour les "triple négatif". Récupéré sur Institut Curie: https://curie.fr/actualite/cancers-du-sein/cancers-du-sein-une-piste-pour-eviter-certaines-rechutes-pour-les-triple
Hardy, M.-S. (2018). L'incertitude dans la maladie chronique. Cliniquement votre, 9(1). Récupéré sur Ordre régional des infirmières et infirmiers de Chaudière-Appalaches.
INCa. (2022, 06 28). Données globales d’épidémiologie des cancers. Récupéré sur https://www.e-cancer.fr/Professionnels-de-sante/Les-chiffres-du-cancer-en-France/Epidemiologie-des-cancers/Donnees-globales
Joyon, N., Penault-Llorca, F., & Lacroix-Triki, M. (2017, Mars 29).Classification et signatures moléculaires des cancers du sein en 2017. (Lavoisier,Éd.) Oncologie, 19(3-4), pp. 64-70
Lecordier, D. (2020, Janvier). Penser, agir et soigner en contexte d'incertitude. Recherche en soins infirmiers(140), pp. 5-6. doi:10.3917/rsi.140.0005
McCormick, K. M. (2002). A Concept Analysis of Uncertainty in Illness. Journal of Nursing Scholarship, pp. 127-131.
Ménoret, M. (1999). Les temps du cancer. Paris: CNRS Edition.
Mishel, M. H. (1988). L'incertitude dans la maladie. État de la science, 20(4), pp. 225-232.
Quintard, B. (2015, Décembre 17 et 18). Cours " Évolution des conceptions liées au stress". Paris, Sainte-Anne.
Ruszniewski, M., & Rabier, G. (2016, Janvier). La voix des personnes face à la maladie grave. Revue internationale de soins palliatifs, 31, pp. 9-11. Récupéré sur https://www.cairn.info/revue-infokara-2016-1-page-9.htm
Hawa Camara
Infirmière spécialiste clinique
L’utilisation du MEOPA en systématique pour les soins potentiellement douloureux en pédiatrie ?
30/06/2023

Introduction
Dans les hôpitaux parisiens, les infirmiers restent en moyenne trois ans dans les services d’urgence (données issues des DADS : déclarations annuelles de données sociales). Cette rotation signe un renouvellement très régulier d’une partie des équipes mais aussi parfois une remise en cause de la compétence globale (compétences ajoutées de tous les membres d’une institution, combinaison de compétences individuelles, collectives et organisationnelles)(1). Dans les Services d’Accueil des Urgences (SAU) pédiatriques des hôpitaux franciliens, ce phénomène est particulièrement présent étant donné que la majorité des recrutements infirmiers se fait en sortie de formation initiale, sans enseignement des soins pédiatriques.
En tant qu’Infirmière Spécialiste Clinique (ISC), j’ai été sollicitée, dans ce contexte, sur la qualité de la prise en charge de la douleur dans un service d’urgences pédiatriques. Le questionnement principal, émanant des professionnels, concernait l’utilisation ou non du MEOPA (mélange équimolaire oxygène-protoxyde d'azote) en systématique durant la réalisation de soins potentiellement douloureux. Cet analgésique de faible puissance, anxiolytique et euphorisant sous forme de gaz (composé d’un mélange équimolaire d’oxygène et de protoxyde d’azote) entraîne une sédation avec préservation des réflexes du carrefour pharyngolaryngé. Ce questionnement, récurrent et source de difficultés, m’a semblé particulièrement intéressant à travailler dans le cadre de la consultation de seconde ligne. En effet, c’est « une compétence qui implique un processus, une série d’étapes permettant l’amélioration d’une situation insatisfaisante ou la résolution d’un problème »(2).
Présentation du lieu et de l’équipe
Le SAU pédiatrique dans lequel j’ai réalisé ce travail accueille des patients, âgés de la naissance à la veille des 16 ans, consultant pour des urgences médicales et chirurgicales. La présence médicale et chirurgicale est continue. La collaboration entre l’équipe médicale et les professionnels paramédicaux est étroite. Elle est aussi effective avec les différents services de médecine, de chirurgie, les blocs opératoires et le plateau technique radiologique et biologique.
Une centaine de professionnels se relaie 24h/24 afin d’assurer les missions du service. L’équipe est composée de deux cadres de santé puériculteurs, une cinquantaine d’Infirmière Diplômée d’Etat (IDE) dont un dixième de Puéricultrice Diplômée d’Etat (PDE), une infirmière puéricultrice référente, une trentaine d’Auxiliaires de Puériculture (AP), un logisticien, trois secrétaires médicales, une cheffe de service, une dizaine de médecins seniors, une dizaine d’ internes en médecine (renouvelés tous les semestres) et une vingtaine d’ externes en médecine (renouvelés tous les trimestres). L’équipe paramédicale travaille en 12h et se réparti les différentes missions du service. L’équipe médicale est conséquente au flux les jours ouvrés et fonctionne avec un système de garde pour la nuit, les we et les jours fériés. Des étudiants paramédicaux et médicaux sont accueillis tout au long de l’année.
Présentation de la situation
Historique
Durant 30 ans, ce service a mis en œuvre le projet de service suivant : assurer la prise en charge des patients de façon à ce qu’il n’y ai aucune perte de chance pour ceux nécessitant une prise en charge immédiate. Un certain nombre de protocoles a été rédigé en ce sens afin que chaque professionnel observe des pratiques de soins ayant un même objectif : optimiser la prise en charge de chaque patient au regard du degré d’urgence de son état de santé. La nécessité de prodiguer des soins de qualité était également un pilier fort du projet de service avec notamment la prise en charge de la douleur. Cependant, la mise en œuvre était peu détaillée et les pratiques de soins dépendait de la compétence individuelle de chacun. Les méthodes de lutte contre la douleur induite lors des soins étaient plus dépendantes de la volonté individuelle qu’issues d’un réel consensus. Malgré les recommandations des différentes autorités sur la gestion de la douleur(3), la gestion du flux des patients restait la principale préoccupation.
Le changement de chef de service combiné à l’informatisation du dossier patient a constitué une période particulièrement éprouvante pour toute l’équipe. Cependant, cette période de transition a fait émerger de nouveaux questionnements. Ce qui n’était jusqu’alors pas discuté en équipe a émergé subtilement. Les jeunes collègues recrutés récemment n’avaient pas connaissance du fonctionnement antérieur. Ils interrogeaient donc les pratiques au regard de ce qu’il leur avait été enseigné pendant leurs études. Des écarts étaient pointés du doigt mais la discussion était difficile car le fonctionnement actuel avait toujours été et ce, pour des raisons qui appartenaient à l’histoire du service.
Le sujet qui a particulièrement mis l’équipe en difficulté est celui de la prise en charge de la douleur induite lors des soins et plus particulièrement celui de l’utilisation du MEOPA lors des soins potentiellement douloureux. L’utilisation de ce gaz avait toujours été très réglementée étant donné que c’est un médicament classé parmi les stupéfiants. Il y a une vingtaine d’années, lors de l’introduction du MEOPA dans le service, la bouteille était entreposée dans un bureau fermé à clef et accessible de façon très partielle. Ses effets étaient peu documentés et son utilisation engendrait une source d’inquiétude pour l’équipe. Puis, au regard du bénéfice obtenu, la bouteille de MEOPA a été mise à disposition dans le poste de soins. Les indications restaient rares et les prescriptions l’étaient encore plus. Aujourd’hui, le service est doté de neuf fois plus de bouteilles pour prendre en charge la douleur des patients. La prescription médicale est quasi-systématique pour les patients n’ayant pas de contre-indications. Pour l’utiliser, il faut être infirmier ou médecin et avoir suivi une formation institutionnelle portant sur la réglementation, la mise en œuvre et les risques de ce dispositif. Le protocole institutionnel y est présenté et est à disposition dans tous les services de l’établissement.
Difficulté rencontrée par les professionnels
De nombreuses années et une évolution majeur des pratiques sur la prise en charge de la douleur et les soins pédiatriques ont permis de franchir les étapes menant au fonctionnement actuel. Cependant, l’utilisation du MEOPA restait un sujet controversé dans le service et dépendait encore fortement de la volonté de l’équipe. Mais il était intégré à une problématique plus large : la gestion de la douleur induite par les soins dans le service.
Plusieurs éléments déclencheurs ont relancé le questionnement lié à son utilisation:
- L’analyse de dossiers de soins relevant une prise en charge de la douleur en-deçà des recommandations.
- L’observation de la réalisation de soins sous contention forte, sans proposition de moyens antalgiques adaptés au patient refusant le soin
- La difficulté pour obtenir des prescriptions médicales de MEOPA chez une certaine population de patient par refus de certains médecins.
- La plainte de parents de patients pour lesquels aucune méthode de prévention de la douleur n’a été utilisée lors d’un geste douloureux.
- L’opposition des infirmiers et des AP novices et expérimentés au regard de leurs pratiques de prise en charge de la douleur induite, lors de la réalisation des soins en binôme.
- Le changement de chef de service qui avait l’habitude d’autres pratiques dans la réalisation des soins potentiellement douloureux.
Les discussions informelles sur le sujet ont été relancées, en opposant toujours les mêmes problématiques : la gestion du flux des patients et la prise en charge de la douleur induite. Un médecin référent « douleur » a été nommé et a créé un groupe de travail pluriprofessionnel sur le sujet. A priori, aucun accord n’a été trouvé et les pratiques sont restées telles quel. Puis, il a été décidé, par un mail du chef de service, que la proposition du MEOPA devait être systématique, pour tout patient de plus de trois mois, devant subir un soin potentiellement douloureux, en dehors des contre-indications référencées. Cette communication à l’ensemble de l’équipe a été très mal vécue par les infirmiers expérimentées du service, ayant le sentiment que leurs pratiques étaient qualifiées comme inadaptées et dévalorisées. Quant aux médecins du service, ils ont prescrit en quasi-systématique le fameux gaz.
Sollicitation
De nombreux infirmiers et auxiliaires de puériculture plus ou moins expérimentés sont venus m’expliciter leur ressenti et leur perte de repères face à cette injonction. Plusieurs m’ont demandé le sens à donner à ces directives et comment les inscrire dans leur pratique quotidienne. Les collègues novices s’y sont pliés mais sans toujours comprendre le sens de leur pratique étant donné que le MEOPA ne s’administre pas comme n’importe quelle thérapeutique prescrite. Un environnement sécure doit être proposé et le patient doit accepter son administration pour en obtenir les effets escomptés.
Dans ce contexte, la cheffe de service et les cadres de santé, m’ont aussi sollicitée afin que je travaille sur le sujet et que je comprenne l’enjeu autour de la question de l’utilisation du MEOPA, dans l’optique de proposer une intervention aux professionnels.
Choix du modèle de consultation infirmière
Le modèle intégré de consultation
Plusieurs recherches en soins infirmiers définissent la consultation. Nous retiendrons la définition suivante issue des travaux de Lippitt et Lippitt(4) : « la consultation se définit comme une progression interactive au cours de laquelle on demande, recherche, donne et reçoit de l’aide. Il peut s’agir d’un processus d’aide à une personne, un groupe ou une organisation à qui il permet de mobiliser ses ressources internes et externes en vue de résoudre un problème ou de réaliser un changement ». Présentement, nous nous intéressons à la consultation de seconde ligne qui offre des soins indirectement aux patients par le soutien des infirmiers dans leurs interventions. La consultation est une des compétences de l’infirmière en pratique avancée qui fait appel également à ses autres champs de compétences. Son niveau d’expertise et sa capacité à manier ses différents savoirs interviennent dans le processus.
Au cours de mes différentes lectures et rencontres sur la consultation infirmière, plusieurs notions ont fait sens avec ma pratique et mes valeurs. J’ai retenu le modèle de la consultation intégrée(2) proposé en 2003 par Odette Roy (inf. PH.D.), Jocelyne Champagne (inf. B.SC.) et Cécile Michaud (inf. PH.D.). Le fait que cette activité soit centrée sur l’individu(5) me semble être un point de départ à ne pas négliger afin de conserver le sens de l’intervention. Les valeurs humanistes se doivent d’être une priorité. Puis, le distinguo fait entre la connaissance clinique et celle du processus par Norwood(6) et Lescarbeau et al.(7) traduit un point majeur : la mise en œuvre et la maîtrise du processus sont au cœur de la consultation et peuvent présager du résultat de la consultation. Enfin, le fait que les objectifs poursuivis soient centrés sur la collaboration et le développement de l’autonomie permet de répondre aux différents besoins en matière de santé. Tous ces éléments font de la consultation infirmière une activité s’inscrivant parfaitement dans la pratique avancée.
Les caractéristiques du modèle intégré
« Ce modèle est dit intégré en ce sens qu’il regroupe plusieurs concepts théoriques au sein d’un même système, comme dans le cas de l’approche de Hamric et al.(8), du cadre d’intervention de Lescarbeau et al.(7) ainsi que de celui de Norwood(6). Le modèle réunit à la fois des notions conceptuelles, contextuelles et opérationnelles » (2) qui m’intéressent particulièrement dans cette situation :
L’individu est au cœur de la consultation. Le travail mené par l’infirmière de pratique avancée positionne la personne dans son entièreté comme élément central du processus car c’est sa spécificité qui conditionnera les futures actions. L’infirmière est présente à ses côtés tout au long de la réflexion sans jamais prendre sa place. Elle doit lui permettre d’avancer par elle-même dans son processus de changement ou d’acquisition de nouvelles connaissances. L’objectif n’est pas tant de solutionner un problème mais plutôt d’accompagner la personne qui le vit en la soutenant dans son évolution. Cette position m’a permis d’accéder aux représentations et préconceptions que chacun avait par rapport à l’utilisation du MEOPA.
Les caractéristiques de tous les acteurs de la consultation sont des éléments fondamentaux pour la consultation afin de pouvoir garantir les valeurs humanistes énoncées plus haut. Il est donc entendu qu’avec une autre consultante et/ou d’autres consultés l’intervention sera différente. La réalité de chacun par rapport à la problématique doit être considérée car elle affecte le processus de consultation.
J’ai donc privilégié des rencontres informelles dans un premier temps dans les postes de soins, les lieux de transmission ou pendant la pause « café » afin que chacun puisse exprimer son ressenti sans contraintes majeurs pour le déroulé des soins. Les professionnels ont ainsi fait émerger l’intensité de la problématique ainsi que les contraintes qui étaient les leurs. L’environnement a aussi été beaucoup mis en cause : manque de personnel pour l’administration du gaz, surplus de matériel en transporté dans le box de consultation, masques non adaptés aux jeunes patients… Ces informations ont été majeures pour la mise en œuvre des différentes composantes.
La composante relationnelle décrite dans ce modèle intégré est issue des relations interpersonnelles entre les différents acteurs. J’ai donc veillé à ouvrir mon esprit en respectant les paroles des professionnels, diversifiées soient-elles, afin qu’ils puissent ressentir mon intérêt sincère pour leur problématique.
La composante technique concerne tous les outils utilisés pour être au plus proche de la difficulté des consultés et ainsi proposer des actions adaptées. Ses outils ne sont pas stéréotypés mais construits et/ou déployés, avec rigueur, par rapport à la situation.
La composante synergique traduit les capacités des consultés dans leur environnement potentialisées par le rôle de la consultante. Elle positionne toujours les consultés comme acteurs majeurs de leurs problèmes et des solutions qui s’y rapportent. La responsabilité de l’évolution de la situation n’incombe pas uniquement à la consultante mais à tous les acteurs.
La composante méthodologique représente l’application de la méthode rigoureuse de consultation séquentielle. C’est une méthode systématique de résolution de problème.
La définition des clients
Nous entendons par « clients » ceux chez qui nous cherchons à orienter le changement et développer les compétences. La question s’est posée de savoir qui étaient les clients dans ce processus de consultation. D’une part, la cheffe de service et les cadres de santé (que nous appellerons les managers), m’ont sollicitée afin que je propose une intervention pour accompagner le changement dans la prise en charge de la douleur induite vers de nouvelles pratiques correspondant aux recommandations. D’autre part, les professionnels expérimentés m’ont demandé de l’aide et des explications pour cette difficulté clinique qu’ils ne comprenaient pas ainsi qu’un soutien de leurs pratiques en vigueur.
Caplan et Caplan distinguent quatre types de clients en fonction des objectifs de la consultation(9). Pour cette situation, j’avais donc le choix entre deux : les managers et les professionnels de santé. Selon Christophe Debout, « il sera qualifié de consultation de seconde ligne s’il s’adresse à deux bénéficiaires : le professionnel de santé qui a requis l’intervention du consultant (bénéficiaire direct) et la personne soignée (bénéficiaire indirecte) »(10). J’ai fait le choix de positionner les professionnels de santé, infirmiers et auxiliaires de puéricultures, comme clients et bénéficiaires directs afin de leur apporter soutien et assistance pour la difficulté rencontrée face à la situation clinique présentée. Quatre référents ont été nommés par leurs pairs (un par équipe) dont 2 infirmiers et 2 auxiliaires de puériculture. Ce qu’il m’a semblé pertinent de retenir est que les managers et les professionnels avaient finalement une demande qui allait dans le même sens : la délivrance de soins de qualité au patient intégrant la prévention et le traitement de la douleur induite.
Les managers ont été continuellement informés de l’avancement du processus, avec l’accord des référents.
Processus de consultation
Dans ce modèle, sept étapes ont été retenues : l’entrée, le contrat, l’orientation de l’intervention, la détermination du problème, la planification des actions, la réalisation des interventions et, l’évaluation, la conclusion et le désengagement. Ces étapes sont issues des travaux de Norwood(6), Lescarbeau et al. (7) et Lipitt et Lipitt(4).
L’entrée
L’entrée permet une approche globale du problème en recueillant des données de différentes natures et sources. Cette technique permet une première analyse de données qui est partagée avec le client. Ainsi le consultant peut évaluer si ce problème est bien de son ressort, exprimer un premier ressenti de la situation au client et lui proposer des pistes d’intervention en fonction de son expertise.
J’ai donc recueilli des signes observables d’une situation non satisfaisante dans plusieurs lieux (poste de soins paramédicale, bureau médicale de prescription, couloirs du service, bureau du régulateur, comptoir d’accueil des patients) :
- Discorde entre les « pro-MEOPA systématique » et ceux plus nuancés
- Injonction médicale de réaliser des soins le plus vite possible avec une réponse paramédicale soulignant cette impossibilité
- Conflits pluriprofessionnels sur la gestion des prises en soins de patients
- Difficulté des nouveaux collègues (toutes professions confondues) dans leur positionnement
- Enfants vivant une expérience de la douleur qui aurait pu être gérée différemment au regard des recommandations
- Mécontentements de parents dans la gestion de la douleur de leur enfant
Selon les professionnels, cette situation semblait être assez ancienne (plusieurs années) mais n’avait pas été explorée ou discutée véritablement. Elle a surgi lors du changement de cheffe de service comme de nombreux autres questionnements. Je leur ai demandé s’il connaissait les facteurs qui pouvaient expliquer et donner sens à cette situation. Voici les différents éléments rapportés :
- Historique du service
- Contexte d’urgence vitale
- Fréquentation accrue du service
- Diminution de l’expertise soignante
- Protocoles du service prenant peu en compte la prévention de la douleur
Enfin j’ai cherché à savoir s’ils avaient conscience d’actions déjà menées pour modifier cette situation insatisfaisante. La majorité des professionnels m’a répondu que rien n’avait été fait. Quelques-uns ont cité les formations et le positionnement de la cheffe de service et de l’encadrement paramédical.
J’ai également questionné sur les attentes qu’ils auraient d’une potentielle intervention. Certains souhaitaient que l’on reconnaisse la valeur de leur travail et que l’on ne remette pas en cause leur autonomie dans la gestion de la douleur induite, d’autres voulaient que les médecins soient formés au MEOPA pour se rendre compte du temps que cela prend mais voulaient aussi savoir pourquoi cette problématique était soulevée alors que ce n’était pas nouveau. En globalité, la majorité souhaitait avoir des explications sur la situation et transmettre son expérience de terrain au regard de ses compétences.
Ce premier traitement de données met donc en évidence une situation insatisfaisante entraînant des conséquences pour les patients et leur famille, les professionnels paramédicaux, les médecins et l’institution. La présentation de cette synthèse a été faite aux clients (quatre référents) lors d’une réunion en visioconférence. Un document écrit a été ensuite rédigé et communiqué à tous les professionnels. Les points relevés lors des observations et discussions ci-dessus ont fait sens pour eux et j’ai pu approfondir le recueil de données avec leurs différentes interventions. Ils ont apprécié que je maîtrise l’historique du sujet ainsi que la réalité des soins. Je les ai informés qu’il m’était possible d’intervenir afin de travailler sur les difficultés nommées ci-dessus dans le cadre d’une consultation spécialisée de seconde ligne.
Le contrat
Au cours de la même réunion, j’ai abordé la notion de contrat comme axe important du processus pour valider le problème ensemble et exposer les responsabilités de chacun. Cet engagement réciproque permet de me positionner en tant qu’intervenante pour cette situation précise au regard des clients. Avec les clients, nous nous sommes entendus sur l’objectif général de l’intervention : Apporter soutien et conseils aux professionnels dans leur processus réflexif afin qu’ils adoptent des pratiques de soins en accord avec leur valeurs et les recommandations.
Les clients m’ont demandé une intervention peu couteuse en temps étant donné les difficultés actuelles de gestion de planning. Ils ont spécifié ne pas venir sur leurs jours de repos pour faire des réunions. Cependant ils ont accepté de réitérer la réunion en visioconférence. Ils se sont engagés à être mes interlocuteurs privilégiés pour la mise en œuvre de ces entretiens au regard de l’activité de soin. Ils ont aussi mentionné qu’ils seraient des relais pour la promotion de ce processus.
Quant aux résultats souhaités, les grandes lignes définies ensemble ont été :
- Donner confiance aux professionnels à l’aide de situations concrètes dans leur pratique quotidienne afin de créer un environnement favorable à la communication.
- Faire exprimer les représentations de chacun par rapport à la prise en charge de la douleur et à la gestion du flux des patients.
- Présenter en équipe pluriprofessionnelle des situations de soins caractéristiques qui soulèvent des questionnements sur la prise en charge de la douleur.
Tous ces éléments ont été transmis aux managers du service, avec l’accord des référents.
L’orientation de l’intervention
Cette étape est centrée sur la circulation de l’information. Etant donné la taille de l’équipe, cette étape est un défi à elle-seule. En effet, les clients et moi-même avons observé la difficulté de faire circuler certaines informations en fonction de leur nature. Nous avons convenu de communiquer à tout le système-client le « synopsis » de la situation par l’intermédiaire d’un mail collectif. L’idée était de relayer des données uniformes sur les symptômes du problème et sur les premières actions menées. Puis j’ai rencontré la majorité de l’équipe sur trois jours, avec les référents quand cela était possible. Ainsi chacun a pu repartir sur une base commune de discussion et les « bruits de couloir » se sont atténués. Cette étape a permis une perception nouvelle de la situation pour certains professionnels. Trois professionnels n’ont pas souhaité participer à la consultation et n’ont donc pas été inclus dans le processus.
Les hypothèses que j’ai émises à ce stade ont été :
- Les professionnels expérimentés mettent en œuvre des méthodes de lutte contre la douleur induite, sans utiliser de façon systématique le MEOPA. Elles mettent en pratique des techniques alliant la distraction, l’hypnose conversationnelle, l’inclusion des parents, la mise en confiance de l’enfant et du parent grâce à leurs connaissances et à une maitrise des pratiques. Elles sont capables d’ajuster la façon de faire les soins en fonction de la réaction de l’enfant et/ou du parent et proposent le MEOPA en fonction du contexte.
- Les professionnels novices proposent le gaz de façon systématique sans avoir toujours la maitrise des conditions qui régentent son utilisation (environnement sécure et acceptation du patient).
La détermination du problème
Je me suis de nouveau entretenue avec les clients après la troisième étape. J’ai commencé par leur présenter les hypothèses qui ont émergés. Aucun référent n’a réagi à ce constat et tous ont semblé sur la défensive. J’ai donc utilisé le renforcement positif pour traduire les hypothèses en compétences développées par les expertes et les novices. Ainsi les référents ont conscientisé que ce n’étaient pas leurs pratiques personnelles qui étaient remises en cause mais la perception que les autres en avaient, majoritairement par méconnaissance. Puis nous avons défini le problème ensemble de la façon qui nous semblait la plus pertinente : L’utilisation systématique du MEOPA remet en cause l’autonomie et la valeur des professionnels experts et standardise une pratique chez les professionnels novices sans pour autant en garantir les effets, du fait de la non-maitrise de l’utilisation du gaz.
L’énoncé du problème m’a permis d’analyser la situation par la suite. Le problème de soin concerne la prise en charge de la douleur lors des soins potentiellement douloureux plus que l’utilisation systématique ou non du MEOPA. Les soins sont observés de façon globale par les managers et les médecins sans distinction faite entre ceux réalisés par des professionnels experts ou des professionnels novices. Or, en pédiatrie notamment, la gestion des soins est différente au regard de l’expertise. J’ai pu conforter ce principe lors de mes observations et discussions.
Les infirmiers et les auxiliaires de puériculture expérimentés se sentent déconsidérées dans leur rôle propre relatif à la gestion de la douleur induite. Elles justifient leurs actions (non-utilisation du gaz, sous-utilisation de la crème anesthésiante…) en notifiant qu’elles sont dans l’intérêt du fonctionnement du service et l’optimisation des prises en charge (gestion du flux de patients). En réalité, elles mettent en avant ce qu’elles ne font pas et non tout ce qu’elles font dans la prise en charge de la douleur mais qui ne se voit pas ou qui n’est pas écrit (techniques citées dans 3.)
Le problème secondaire qui me semble ressortir pour les infirmiers et auxiliaires de puériculture novices est le manque de compréhension sur la réticence à l’utilisation systématique du MEOPA des collègues expérimentées. Il faut aussi noter que la gestion de la douleur induite est régulièrement opposée à celle du flux dans les discussions entre professionnels. C’est un faux débat car lors de mes observations je n’ai constaté aucune négligence dans la prise en charge de la douleur liée à l’optimisation du temps de soin.
La planification des actions
J’ai proposé aux référents puis à tous les consultés ayant intégré le processus un plan d’intervention en plusieurs étapes, au regard de toutes les données qui avaient été recueillies :
a. Identification des partenaires
b. Identification et mobilisation des ressources
c. Présentation du projet à l’ensemble des consultés
d. Compagnonnage avec les professionnels novices
e. Compagnonnage avec des binômes professionnels experts et novices
f. Rencontres une fois par semaine par petits groupes de consultés
Les managers du service ont été concerté et ont validé le plan avant proposition aux professionnels afin que nous puissions travailler en toute coopération.
La réalisation des interventions
Les points a. et b. du plan se sont déroulés en réunion présentielle dans le service ainsi qu’en distanciel pour ceux qui ne pouvaient être sur place. Au total une quinzaine de personnes y ont assisté. Les managers se sont imposés aux consultés et à moi-même comme partenaires étant donné la similitude des objectifs poursuivis. Bien que leurs besoins ne soient pas les mêmes que ceux des professionnels, leur positionnement et leur reconnaissance dans les objectifs ont été un atout. Implicitement, leurs objectifs secondaires étaient :
- Concilier qualité et rapidité
- Augmenter les compétences des professionnels novices
- Adapter l’offre de soins à la demande croissante
Ce positionnement de partenaire a potentialisé notre coopération et équilibré leur leadership avec le mien.
L’identification des ressources a surtout consisté en l’identification des compétences collectives :
- Synthèse sur les formations paramédicales et médicales
- Mise en avant du médecin référent « douleur »
- Partenariat avec le CLUD-SP (comité de lutte contre la douleur – soins palliatifs) du CHU
- Analyse de situations cliniques du service avec mise en exergue des réussites
- valorisation du travail en binôme infirmier – auxiliaire de puériculture
- valorisation de l’infirmier référent du patient et de sa famille
- existence d’un protocole institutionnel actualisé sur l’utilisation du MEOPA étant aisément disponible et mis en œuvre au SAU
Ce point a été important car les professionnels ont pris du plaisir à valoriser ce qu’elles maitrisaient et qui avaient une valeur réelle dans la prise en soin du patient.
Concernant le point c., une présentation a été faite à l’équipe à quatre reprises (17 personnes au total) afin de toucher un maximum de consultés. Le mode visioconférence a été proposé mais personne ne s’est connecté. Les partenaires et les ressources ont été présentés ainsi que la suite du plan d’actions et leurs objectifs.
J’ai pu réaliser trois compagnonnages pour le point d.. J’avais déjà observé ces professionnelles lors de ma collecte de données. Nous sommes repartis des points observés et avons travaillé sur l’approche du soin avec le MEOPA mais aussi toutes les autres techniques possibles en fonction des situations. L’infirmier et l’auxiliaire de puériculture étaient dans le service depuis moins de six mois. Les familles et les patients étaient prévenues en amont et avaient donné leur accord. L’expérience a été très enrichissante pour chacun car la parole était particulièrement libre et bienveillante. L’intérêt supérieur de l’enfant était la priorité de chacun, dans le respect de nos contraintes institutionnelles.
Le compagnonnage avec les binômes d’expertise mixte (3 actions) n’a pas été particulièrement productif sur le moment. Les professionnels novices ont suivi les modes habituels de fonctionnement des experts sans oser se positionner sur la gestion de la douleur. Les professionnels experts ont déployé leurs différentes techniques de gestion de la douleur mais sans les expliciter clairement à leurs jeunes collègues, ni pendant, ni après le soin.
Rencontres avec les consultés
J’ai aussi réalisé trois rencontres pour le point f. Ces rencontres étaient programmées une semaine en avance, sur inscription pour cinq personnes maximum (affichage en salle de pause). La majorité des consultés étaient novices. Les professionnels experts ont rencontré des difficultés à se libérer en raison de la charge de travail mais aussi car elles exprimaient une moindre motivation pour ces rencontres. Cependant elles n’ont pas été un frein et ont laissé les collègues s’y rendre. Quatre personnes ont été présentes à chaque réunion. Ces rencontres de travail m’ont permis d’accéder aux représentations et préconceptions que chacun avait par rapport à l’utilisation du MEOPA. Au cours de la réflexion, certaines collègues ont pris conscience de leur représentation liée à la gestion de la douleur : « les enfants un peu âgés doivent expérimenter la douleur. S’ils n’ont jamais mal, ils en pâtiront plus tard », « pour moi, le MEOPA est à utiliser en dernier recours, quand on n’arrive pas à proposer autre chose », « ce n’est pas la peine de le proposer à un enfant qui est calme et détendu avant le soin, je lui propose s’il se met à avoir mal ». Pendant la formulation des réponses, les professionnelles elle-même s’interrogeaient sur leur pratique, en réalisant que d’autres pratiques étaient possibles : « c’est vrai que le MEOPA fonctionne mieux quand l’enfant est détendu », « il y aura d’autres situations dans lesquelles il expérimentera la douleur, je pourrai peut-être proposer de lutter contre la douleur en toute situation en adaptant la méthode ». Nous sommes revenus sur les actions de compagnonnage avec la mixité d’expertise et avons pu analyser les différentes situations cliniques en explorant les techniques de gestion de la douleur des expertes.
L’évaluation, la conclusion et le désengagement
Cette étape permet d’apprécier l’évolution du problème de départ. Nous avons repris chaque étape avec les référents en nous recentrant sur l’orientation de l’intervention et le problème. L’évaluation de la circulation de l’information, que nous avions positionnée comme axe de travail majeur, s’est avérée concluante. Une grande majorité de l’équipe a pu bénéficier d’informations équivalentes et simultanées. On mesure que le changement s’opère grâce aux phases de travail réflexif.
Une rencontre en grand groupe a été organisée. Les changements dans la posture et dans la pratique ont été soulignés et valorisés. Je les ai traduit en termes d’apprentissage afin que la mesure du travail individuel et collectif soit soulignée. L’impact sur la transformation des soins apportés aux patients sera le sujet d’un autre travail.
Conclusion
Le fait que la majorité des professionnels adhère à la consultation m’a semblé un véritable atout. Cependant, dans la réalité, peu d’entre eux ont assisté et participé aux rencontres et aux échanges. La taille du groupe ainsi que mes failles dans le suivi du processus ont sans doute été des freins pour la dynamique d’équipe et la réalisation des actions menées. D’un point de vue organisationnel, j’ai eu de réelles difficultés à concilier les temps de consultation avec le travail des consultés au SAU pédiatrique. En effet, les consultés n’ont pu être dégagés entièrement des soins et le suivi de la consultation en a été fortement impactée.
Les outils utilisés pour cette consultation ont été nombreux :
- L’observation et les entretiens pour collecter de données
- Les synthèses et la concertation régulière avec les consultés et les partenaires afin de travailler continuellement en toute coopération
- l’analyse de situation pour permettre aux consultés d’exprimer leur ressenti et leur vécu au regard de la situation non satisfaisante
- le compagnonnage, le partenariat, le soutien et la reformulation positive avec les consultés pour leur donner confiance et qu’ils puissent progresser par eux-mêmes.
- la mise en situation supervisée pour que les consultés puissent expérimenter leur transformation en tout bienveillance
La consultation ne s’improvise pas et demande une maîtrise égale du processus et de la clinique. Positionner les consultés en tant que responsables de leur transformation a été un véritable défi et relève d’une réelle compétence afin qu’ils mobilisent eux-mêmes leurs ressources. Les valeurs humanistes de cette prestation de soins sont, pour l’infirmière consultante, la possibilité d’agir dans une perspective globale tout en garantissant l’intérêt supérieur du patient et du professionnel consulté au cœur de la démarche.
Bibliographie
- Froelig PP. Cours sur La consultation infirmière. 2021 mai; Sainte-Anne Form@tion, Paris.
2. Roy O, Champagne J, Michaud C. La compétence de consultation. août 2003;40.
3. Lee GY, Yamada J, Kyololo O, Shorkey A, Stevens B. Pediatric Clinical Practice Guidelines for Acute Procedural Pain: A Systematic Review. PEDIATRICS. 1 mars 2014;133(3):500‑15.
4. Lippitt GL, Lippitt R. The consulting process in action. La Jolla, Calif: University Associates; 1978. 130 p.
5. Jouteau-Neves C, Malaquin-Pavant E. La consultation infirmière : un chemin d’expertise, une réalité partagée. In: La consultation infirmière : enjeux et perspectives au sein de l’Anfiide. Lyon; 2009.
6. Norwood SL. Nurses as consultants: essential concepts and processes. Menlo Park, Calif: Addison-Wesley; 1998. 328 p.
7. Lescarbeau R, Payette M, Saint-Arnaud Y. Profession consultant. Boucherville: G. Morin; 2004.
8. Hamric AB, Hanson CM, Tracy MF, O’Grady ET, éditeurs. Advanced practice nursing: an integrative approach. 5th edition. St. Louis, Missouri: Elsevier/Saunders; 2014.
9. Caplan G, Caplan RB. Mental health consultation and collaboration. 1st ed. San Francisco: Jossey-Bass Publishers; 1993. 393 p. (The Jossey-Bass social and behavioral science series).
10. Debout C. Consultation infirmière, un nouveau rôle à investir dans le champ clinique infirmier. 08 2006;(707):35‑9.
Pauline Villemont
Infirmière spécialiste clinique
Réflexion sur la complexité des soins en service de réanimation
15/04/2023
En 2021, 270 000 patients ont nécessité un passage en service de réanimation (ATIH, 2022). Les services de soins intensifs sont des milieux hostiles (Sanson et al., 2021) et l’expérience d’un séjour en réanimation entraîne des répercussions sur la qualité de vie des patients tant physiques que psychologiques. Ce traumatisme a été qualifié de Trouble de Stress Post Traumatique (TSPT). Le référentiel de structure et d’organisation matérielle et humaine rédigé par les sociétés professionnelles représentatives de l’activité (Fourrier, 2010) recommande de favoriser le bien être des patients dans le cadre du mieux vivre la réanimation. Le patient est devenu personne et les interrogations sur son vécu et sa qualité de vie font évoluer les relations entre les patients, les familles et les soignants (Chahraoui et al., 2015, p. 12). La durée moyenne de séjour oscille entre 4 et 6 jours selon les périodes. Il arrive cependant (nous l’avons plus particulièrement expérimenté pendant la pandémie de Covid) que des patients restent plusieurs semaines hospitalisés du fait de la gravité de leur état physiopathologique ou en attente d’un service d’aval.
C’est dans ce contexte là qu’une réflexion a émergé autour de certaines situations vécues comme difficiles pour les équipes. Un groupe de réflexion éthique constitué d’infirmiers, d’aides-soignants, de cadres, de la psychologue et de médecins réanimateurs a souhaité proposer des réunions interprofessionnelles autour de ces situations dites complexes. L’objectif principal est de proposer une vision partagée entre les différents professionnels de la situation du patient. Nous avons dû définir ce qui relevait d’une situation dites complexes et élaborer un guide de recueil des informations en nous aidant des expériences d’autres services.
La complexité, un concept à géométrie variable
Nous commencerons donc par définir ce qu’est une situation de soins dite complexe.
En 2022, une revue de la littérature menée sur 83 articles met en évidence l’hétérogénéité de la définition des patients complexes.
Les domaines identifiés comme relevant de la complexité sont, la santé, la démographie, le comportement, les facteurs socio-économiques, le système de santé, la prise de décision médicale et l'environnement.
Pour répondre à cette difficulté de reconnaissance de la complexité près de la moitié des services utilisent des échelles afin de déterminer le niveau de complexité (43.4%). Moins de 10% utilisent un modèle conceptuel, jugé non adapté à la mise en place clinique.
On retrouve deux visions de la complexité ; une centrée sur la pathologie et l’autre encourageant la vision holistique de la situation.
Dans le premier cas, l’échelle la plus fréquemment retrouvée est l’index de morbidité de Charlson (CCI) (Figueiredo, 2009). Cet index évalue la comorbidité en considérant le niveau de sévérité de 19 troubles de comorbidité prédéfinis.

Score de comorbidité de Charlson ajusté à l’âge (Définitions et scores Observatoire du FROG.pdf, 2013.)
Sur le long terme, l’âge apparait aussi comme un facteur de morbidité à prendre en compte (Charlson et al., 1987) qui pondère cet index.
Pour les services recensant les éléments de complexités en explorant des domaines plus larges que la pathologie seule, l’échelle la plus couramment utilisée est celle d’INTERMED. Elle explore la situation du point de vue biologique, psychologique, social mais aussi les possibilités d’accès aux soins. Cette exploration tend vers une définition de la santé plus actuelle et multifactorielle.
L’échelle INTERMED semble adaptée et sensible à la prise en compte des conditions médicales complexes, des réactions physiologiques sévères tout en explorant les domaines psychosociaux (Thurber et al., 2018). Au total, 21 outils de gestion de la complexité des patients peuvent être utilisés (Kaneko et al., 2022). Une approche holistique incluant les facteurs biopsychologiques, culturels, socio-économiques et environnementaux, ainsi que les perspectives des patients, semble la plus appropriée. »(Nicolaus et al., 2022)
La charge en soins , indicateur de complexité pondérateur
La charge en soins comme facteur de complexité a été étudié notamment autour de la problématique de transfert du patient hors de soins intensifs (Sanson et al., 2020) afin de sécuriser la prise en charge dans les services d’avals.
La sortie des soins intensifs est un moment critique pour le patient qui peut se sentir en insécurité du fait de l’arrêt de surveillance continue. Pour les équipes de soins intensifs la décision du moment du transfert (hors nécessité fonctionnelle) fait aussi parti des jugements cliniques délicats. Les équipes receveuses sont elles aussi soumises à une prise en charge nécessitant une attention et une surveillance particulière pour s’assurer de la stabilité du patient.

Fig. 1. Le score d'acuité et de complexité du patient (PACS)(Sanson et al., 2020).
La vision holistique centrée sur le patient prenant en considération la réalité de l’activité de chacun des intervenants tout en recueillant les problématiques centrées sur le patient implique le recueil des éléments de complexité en interprofessionnalité.
Nous avons créé un outil de recueil de données synthétisant les recommandations en y intégrant les différents domaines de complexité. Nous n’avons pas fait le choix d’y intégrer une échelle sélectionnant les patients complexes. L’équipe y voyait un outil de sélection contraignant. Pour les débuts de l’expérimentation, nous nous baserons sur le signalement d’une situation complexe par les soignants.
Définir la participation de chacun des acteurs
Une approche multidisciplinaire semble essentielle pour élaborer des protocoles d'interventions efficaces et cerner les multiples dimensions de la situation.
Cependant, aucune étude n'a envisagé de partager des informations ou des plans d'action avec des équipes multidisciplinaires tout en mesurant les résultats pour les patients complexes (Kaneko et al., 2022).
L’utilisation de l’adjectif interprofessionnel pour qualifier la prise en soins renforce l’intention du « travailler ensemble » autour d’un objectif commun et non en parallèle et se distingue des termes multidisciplinaires et interdisciplinaires. (Donovan et al., 2018)
La notion de travail d’équipe est régulièrement questionnée dans les services de soins intensifs au regard de la charge de travail et des multiples compétences mobilisées pour stabiliser les situations critiques. Le binôme infirmier/ aide-soignant est essentiel. Les équipes de soins sont définies comme « un groupe cohésif avec une identité d'équipe partagée, de la clarté, de l'interdépendance, de l'intégration et une responsabilité partagée » (Reeves S, Lewin S, Espin S, et al, 2010).
Les nouveaux décrets régissant les activités des services de soins intensifs affirment la nécessité d’une équipe pluri professionnelle constituée de médecins, d’infirmiers, d’aide-soignant, d’un masseur-kinésithérapeute, d’une psychologue et « en tant que de besoin » un diététicien, un ergothérapeute et du personnel à compétence biomédicale (Décret n° 2022-694 du 26 avril 2022 relatif aux conditions techniques de fonctionnement de l’activité de soins critiques, 2022).
La littérature anglo-saxonne mentionne d’autres intervenants comme les travailleurs sociaux, les gestionnaires de cas (facilitateurs de parcours et de transition), des intervenants en soutien spirituels (religieux ou non), les pharmaciens.
Quel mode de fonctionnement ?
Après l’étude des différentes possibilités de recueil d’information permettant de qualifier la complexité d’une situation nous avons élaboré un projet de fonctionnement. Afin que cette pratique devienne un réflexe nous avons fait le choix de proposer un jour défini et un rythme hebdomadaire. Cela n’engendrera pas une réunion systématique mais systématisera la réflexion et l’évaluation de la complexité des patients accueillis. L’expérience d’un service équivalent à un service de post réanimation sur l’hôpital de Lausanne confirme que « le développement du travail en réseau interprofessionnel au sein de l’équipe, à travers des points de discussion réguliers et un colloque hebdomadaire, a permis d’améliorer ces prises en charge et la satisfaction des équipes. »(Benmachiche et al., 2022)
Le jeudi matin un cadre échangera avec l’équipe infirmière et aide-soignante pour relever la nécessité d’une réunion interprofessionnelle. Si tel est le cas elle relèvera autant que possible les éléments nécessaires à la compréhension de la situation et informera les professionnels concernés de la tenue de cette réunion en unité à 15h. Le déclenchement de cette réunion pourra être aussi à la demande du médecin, du kinésithérapeute ou de la psychologue.
Un compte rendu écrit sera ensuite scanné et archivé dans le dossier informatisé du patient.
La réflexion sur cette thématique a permis d’échanger sur la vision de chacun d’une prise en soins complexe. Le tempo de l’hospitalisation en soins intensifs est, on le sait, différent pour le patient, ses proches et les soignants mais à l’intérieur du groupe soignant, il est aussi hétérogène. Le ressenti d’une situation complexe intervient parfois dans une temporalité différente suivant les professionnels. . Je revois la sidération d’une infirmière devant les propos d’un réanimateur lui affirmant que sa charge de travail était légère car elle n’avait plus que deux patients sans assistance respiratoire. Les patients en question étaient tous deux en surpoids, avec des difficultés de mobilisation et un besoin en accompagnement des autosoins quasi-total. Les besoins d’accompagnement évoluent et il est essentiel qu’un temps d’échange existe.
Nous réaliserons une première évaluation après un trimestre d’activité en nous basant sur la satisfaction de l’équipe et le nombre de situations complexes étudiées. L’amélioration de la prise en charge semble difficile à évaluer auprès de patients encore affaiblis au moment de la sortie mais une évaluation auprès des proches sur la cohésion des informations dispensées peut être envisagée.
Bibliographie
ATIH. (2022). Chiffres clés de l’hospitalisation 2021. https://www.atih.sante.fr/chiffres-cles-de-l-hospitalisation
Benmachiche, M., Gertsch, M., Giordano, F., & Claivaz, V. (2022). Patients en situation complexe aux soins intermédiaires de médecine interne. Exemple d’interprofessionnalité. Revue Médicale Suisse, 18(805), 2213‑2217. https://doi.org/10.53738/REVMED.2022.18.805.2213
Chahraoui, K., Laurent, A., & Bioy, A. (2015). Vulnérabilité psychique et clinique de l’extrême en réanimation. Dunod.
Charlson, M. E., Pompei, P., Ales, K. L., & MacKenzie, C. R. (1987). A new method of classifying prognostic comorbidity in longitudinal studies : Development and validation. Journal of Chronic Diseases, 40(5), 373‑383. https://doi.org/10.1016/0021-9681(87)90171-8
Décret n° 2022-694 du 26 avril 2022 relatif aux conditions techniques de fonctionnement de l’activité de soins critiques, 2022-694 (2022).
Définitions et scores Observatoire du FROG.pdf. (s. d.). Consulté 28 mars 2023, à l’adresse http://www.frog-oncogeriatrie.com/frogdocs/D%C3%A9finitions%20et%20scores%20Observatoire%20du%20FROG.pdf
Donovan, A. L., Aldrich, J. M., Gross, A. K., Barchas, D. M., Thornton, K. C., Schell-Chaple, H. M., Gropper, M. A., Lipshutz, A. K. M., & on behalf of the University of California, S. F. C. C. I. G. (2018). Interprofessional Care and Teamwork in the ICU. Critical Care Medicine, 46(6), 980. https://doi.org/10.1097/CCM.0000000000003067
Figueiredo, S. (2009). Charlson Comorbidity Index (CCI) – Strokengine. https://strokengine.ca/fr/assessments/charlson-comorbidity-index-cci/
Fourrier, F. (2010). Mieux vivre la réanimation☆☆☆. Réanimation, 19(3), 191‑203. https://doi.org/10.1016/j.reaurg.2010.03.001
Kaneko, H., Hanamoto, A., Yamamoto-Kataoka, S., Kataoka, Y., Aoki, T., Shirai, K., & Iso, H. (2022). Evaluation of Complexity Measurement Tools for Correlations with Health-Related Outcomes, Health Care Costs and Impacts on Healthcare Providers : A Scoping Review. International Journal of Environmental Research and Public Health, 19(23), Article 23. https://doi.org/10.3390/ijerph192316113
Nicolaus, S., Crelier, B., Donzé, J. D., & Aubert, C. E. (2022). Definition of patient complexity in adults : A narrative review. Journal of Multimorbidity and Comorbidity, 12, 26335565221081290. https://doi.org/10.1177/26335565221081288
Reeves S, Lewin S, Espin S, et al. (2010). Interprofessional Teamwork for Health and Social Care | Wiley. Wiley.Com. https://www.wiley.com/en-us/Interprofessional+Teamwork+for+Health+and+Social+Care-p-9781405181914
Sanson, G., Lobefalo, A., & Fascì, A. (2021). “Love Can’t Be Taken to the Hospital. If It Were Possible, It Would Be Better” : Patients’ Experiences of Being Cared for in an Intensive Care Unit. Qualitative Health Research, 31(4), 736‑753. https://doi.org/10.1177/1049732320982276
Sanson, G., Marino, C., Valenti, A., Lucangelo, U., & Berlot, G. (2020). Is my patient ready for a safe transfer to a lower-intensity care setting? Nursing complexity as an independent predictor of adverse events risk after ICU discharge. Heart & Lung: The Journal of Critical Care, 49(4), 407‑414. https://doi.org/10.1016/j.hrtlng.2020.02.003
Thurber, S., Wilson, A., Realmuto, G., & Specker, S. (2018). The relationship between the INTERMED patient complexity instrument and Level of Care Utilisation System (LOCUS). International Journal of Psychiatry in Clinical Practice, 22(1), 80‑82. https://doi.org/10.1080/13651501.2017.1353635
Katia Nadaud-Moreau
Cadre, infirmière spécialiste clinique.
Cap ou pas cap ?
22/10/2022
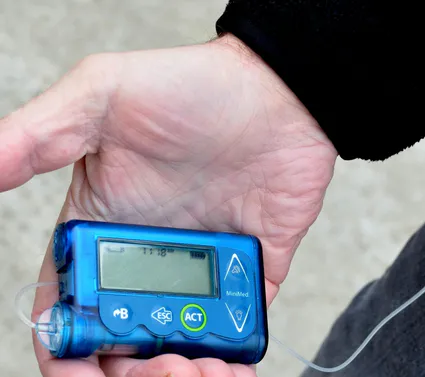
Mme N, 57 ans, est atteinte d’un diabète de type 1 depuis 17 ans. Le diabète est instable, les hypoglycémies succèdent aux hyperglycémies. Elle est porteuse d’une pompe à insuline depuis quelques années.
Elle vient toujours en consultation avec son mari, qui participe activement à la gestion de la maladie. Elle le consulte souvent dans les décisions qu’elle doit prendre. Leur complicité est évidente lors de nos entretiens. Le diabète de type 1 est une maladie complexe, les apprentissages sont difficiles, certaines conduites à tenir essentielles ne sont pas maitrisées. Ses intuitions sont souvent justes mais Mme N manque de confiance en elle et panique rapidement quand des décisions sont à prendre.
Nous nous voyons régulièrement, une relation de confiance s’établit rapidement. Mme N n’hésite pas à m’appeler quand une situation est difficile pour elle et son mari (hyperglycémies inexpliquées à répétition, départ en vacances). Ses appels téléphoniques sont toujours pertinents, ses raisonnements ne sont pas toujours aboutis mais nous arrivons toujours à faire face aux différentes situations avec son mari que j’entends derrière elle, participant à la conversation grâce au haut-parleur.
En 2022 arrive une révolution dans le monde du diabète : le pancréas artificiel ou insulinothérapie automatisée, dite en « boucle fermée ». Il s’agit de la pompe à insuline qui communique avec un capteur de glycémie et qui régule l’administration d’insuline automatiquement en dehors des repas en fonction du taux de glucose détecté. Il existe des modèles qui embarquent des algorithmes auto apprenants. Ces systèmes améliorent les résultats métaboliques mais améliorent surtout la qualité de vie des patients et la qualité du sommeil, privés des hypoglycémies nocturnes. Leur utilisation nécessite un apprentissage car cela implique un vrai bouleversement dans les habitudes intégrés à la vie des patients. Il faut agir différemment que ce qu’ils font au quotidien depuis tant d’années ! Paradoxalement, c’est le lâcher prise que demande ces systèmes qui est le plus difficile à vivre. En effet, les interventions des patients peuvent mettre en échec l’algorithme.
Mme N est éligible à cette nouvelle technologie. Elle est épuisée par la variabilité des glycémies, épuisée de la gestion heure par heure de sa glycémie. Malgré ses efforts de chaque instants, ses résultats glycémiques sont mauvais, toutefois elle n’a pas de complications associées à la maladie. Je lui présente les différents systèmes existants. Même si elle est effrayée par les nouvelles connaissances à acquérir, elle est intéressée par les promesses de cette nouvelle technologie. Au sein de l’équipe, nous nous interrogeons sur la pertinence de proposer une boucle fermée à Mme N, déjà dépassée parfois par une simple pompe à insuline. Interrogée, l’infirmière prestataire de la pompe à insuline intervenant à domicile s’y oppose : « elle ne comprend rien ! ». La diététicienne avait déjà essayé d’initier Mme N au comptage des glucides (indispensable à l’utilisation de la boucle fermée) mais cela s’était révélé infructueux.
L’approche de soins fondée sur les forces (ASFF) pensée par Gottlieb (1) est une théorie de soins ancrée dans le paradigme de la transformation. Les forces d’une personne ou d’une famille sont les qualités spéciales et uniques qui déterminent ce qu’elle peut accomplir et ce qu’elle peut devenir. On entend par perspectives des forces une orientation des soins ou un prisme par lequel les infirmières décident de regarder les patients et leur famille. Elle reflète les valeurs des infirmières et les guide dans leur pratique. Les infirmières recherchent les forces particulières et tablent sur elles pour créer avec le patient et sa famille un plan de soins. Dans la pratique, l’ASFF mobilise les forces existantes de la personne et de la famille et les aide à en acquérir de nouvelles pour pouvoir composer avec les problèmes et les faiblesses et pour promouvoir le rétablissement.
Les infirmières doivent donc se poser les questions suivantes et les poser au patient et à sa famille :
- Qu’est-ce qui marche ou fonctionne ?
- Quels sont les facteurs qui jouent en leur faveur ?
- Quels sont les buts qu’ils poursuivent ?
- Quel sont mes propres buts concernant cette personne ?
- Qu’aimeraient-elles voir leur arriver ?
- Qu’aimerais-je qui leur arrive ?
Une fois qu’elle a répondu à ces questions, l’infirmière doit se demander : « Quelles sont les forces dont la personne a besoin pour atteindre ses buts ? »
Mme N est motivée, investie dans ses apprentissages. Son mari est un véritable pilier sur lequel elle peut compter. Il s’intéresse et participe aux consultations comme s’il était lui-même atteint de diabète. C’est leur diabète. A eux deux, ils arrivent à prendre des décisions adaptées. S’ils ne trouvent pas la solution, ils savent se tourner vers d’autres acteurs (prestataire, infirmière, médecin) qu’ils contactent par les moyens adaptés (téléphone, mail). Ils connaissent donc leurs ressources et les mobilisent efficacement. Ils sont équipés d’un ordinateur connecté à Internet, ils savent utiliser l’informatique (essentiel pour lire les données du capteur de glycémie). Porteuse d’une pompe à insuline depuis des années, sa manipulation est acquise et elle arrive à mettre en œuvre les raisonnements nécessaires même si la mise en œuvre est difficile. Enfin, Mme N souhaite bénéficier de ce système, fatiguée des hypoglycémies sévères qu’elle fait régulièrement, surtout la nuit.
Nous décidons donc de nous lancer ! Nous programmons des journées d’hospitalisation de jour pour consolider certaines compétences pré requises. Dans l’ASFF, le mot apprentissage est utilisé plutôt que qu’enseignement ou éducation. Pour apprendre, l’apprenant doit participer activement au processus, alors que pour se soumettre à l’enseignement la personne peut adopter une attitude plus passive. L’apprentissage est une question de temps et de moment. Mme N arrive à la première journée en ayant rempli un journal alimentaire chez elle, ce qui nous permet de déterminer les futurs réglages de la pompe. Cela prouve son implication quotidienne dans l’objectif de la boucle fermée. Je profite de mes entretiens pour renforcer la confiance de Mme N dans ses habiletés et ses compétences. Toute l’équipe adopte une attitude gagnante et positive qui porte Mme N. Nous simplifions le comptage des glucides en adoptant un comptage semi quantitatif (petit repas, moyen repas et grand repas) et en paramétrant des repas récurrents.
Une fois les objectifs intermédiaires atteints, nous organisons l’hospitalisation pour la mise en place de la boucle fermée. Mme N, appliquée et toujours investie, apprivoise le système. L’algorithme connait certaines difficultés de régulation au début, devant la variabilité importante des glycémies, ce qui perturbe l’équipe soignante encore non experte des systèmes. Même équipée du système automatisé, les hyperglycémies et les hypoglycémies perdurent dans une moindre mesure. Mme N reste positive et enthousiaste malgré cela. Les jours passent, la capacité d’auto apprentissage de l’algorithme embarqué améliore les résultats. Mme N rentre chez elle avec son mari. Des suivis téléphoniques réguliers sont organisés.
Instinctivement, nous n’aurions pas proposé un système aussi complexe à Mme N, mais nous avons pu nous mobiliser pour cheminer avec Mme N vers un objectif commun, renforçant les apprentissages et en les adaptant aux ressources de la patiente. Notre attitude positive a été une nouvelle ressource sur laquelle elle s’est appuyée pour développer sa confiance. Elle nous a étonné et surpris tout au long du processus, nous démontrant des forces que nous ne soupçonnions pas.
Diane BARGAIN
Sources:
Gottlieb, L. N. (2014). Les soins infirmiers fondés sur les forces (Pearson).
De la dépendance vers l'autonomie
03/06/2022

Les termes d’autonomie et de dépendance ne sont pas opposés car l’autonomie se réfère au libre arbitre de la personne alors que la dépendance est définie par le besoin d’aide. Les causes de la dépendance sont variées avec l’intrication de facteurs médicaux, psychiques et sociaux.
La dépendance est un concept polysémique. D’un point de vue addictologique et selon la 9ieme édition du dictionnaire de l’Académie Française, la dépendance est « un asservissement à un produit nocif, à une drogue, dont l’absorption répétée a créé un besoin impérieux ». Goodman définie l’addiction comme « un processus dans lequel est réalisé un comportement qui peut avoir pour fonction de procurer du plaisir et de soulager un malaise intérieur, et qui se caractérise par l’échec répété de son contrôle et sa persistance en dépit des conséquences négatives » (1).
L’autonomie regardée simplement sur ce versant décisionnel trouve une considération dans les textes législatifs qui gravitent et interfèrent dans nos pratiques soignantes. En étant codifiée dans le Code de la Santé Publique (CSP), la loi du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, exalte cette autonomie, de manière probante mais sans aucune limite. Et rien de plus gratifiant que de reconnaitre à celui qui est confronté à la maladie, un pouvoir de choisir, accepter ou refuser ce qu’on souhaite « faire de lui ». Les besoins doivent être satisfaits pour que la personne soit indépendante. Aussi, l’indépendance est définie comme l’atteinte d’un niveau acceptable de satisfaction des besoins de la personne qui adopte, en fonction de son état, des comportements appropriés ou qui accomplit elle-même des actions, sans l’aide d’autrui.
Complémentaires ?
Loin d’être antagonistes, ces deux concepts se révèlent au contraire étroitement corrélées. Plus la perte d’autonomie sera importante, plus elle accroit la dépendance. Mais si on accompagne la personne en l’aidant sans faire les choses pour elle, la dépendance sera moindre donc l’autonomie plus grande.
C’est la situation de Mme L que je rencontre en octobre dernier à la demande de sa néphrologue. Mme L à 69 ans est présente une insuffisance rénale chronique (IRC stade terminale). Entièrement dévouée « par amour » , à son mari de 20 ans son ainé atteint de la maladie d’Alzheimer elle n’a pas observé les prémices de son IRC. Au décès de son époux il y a 2 ans, son état de santé se dégrade, des examens permettent de poser le diagnostic d’IRC et les dialyses débutent à raisons de 3 séances par semaine. Cette succession d’évènements, de deuils douloureux, font sombrer Mme L dans une dépression importante avec incurie, dénutrition et consommation d’alcool.
J’aborde le sujet de son trouble de l’usage à l’alcool. Elle n’est pas dans le déni de ses consommations mais gênée elle explique : « Quand mon mari a commencé à être très malade je ne buvais pas d’alcool. Quand il est décédé, je me suis mise à boire de la vodka pour noyer mon chagrin. Ensuite, il y a eu l’annonce de mon insuffisance rénale. Je bois pour oublier ma maladie. Je sais que cela n’est pas bien pourtant mais … ». Le regard baissé, elle m’explique ne pas boire pour le plaisir mais pour ces effets. Elle verbalise ressentir une grande solitude. Être isolée, fatiguée physiquement et psychiquement. Ses uniques sorties sont pour ses rendre en dialyse. Elle est plutôt pessimiste sur son avenir et ne pense pas avoir « de chance » d’être greffée au regard de son âge. Elle explique que venir à ses séances de dialyse et voir les autres patients est très dur moralement. Mais qu’elle apprécie malgré tous ces moments « je me sens bien ici, un peu comme chez moi. Et tout le monde est très gentil ».
Mme L est peu entourée. Elle a une fille unique de 42 ans en couple sans enfants. Ils habitent près de son domicile. Son gendre lui fait ses courses alimentaires une fois par semaine. Sa fille l’appelle rarement. Mme L se confie d’une voix triste : « elle ne vient pas chez moi, elle dit que de me voir malade lui brise le cœur et qu’elle ne le supporte pas, alors elle préfère m’appeler ». Mme L n’a plus d’amie. Elle explique avoir coupé les ponts car trop déçue. Mais elle ne se plaint pas de cela. Par contre, elle évoque le manque d’un certain Léon. Son petit chien, que sa fille a pris en garde depuis 6 mois pour la soulager. « C’est mon compagnon, on est bien ensemble. Je l’ai depuis 6 ans. Ma fille ne travaille pas, elle me l’a pris pensant bien faire. C’est gentil mais les jours ou je ne suis pas en dialyse j’aimerai l’avoir. Il me manque beaucoup ». Elle a demandé à sa fille si elle pouvait le reprendre. La réponse fut négative: « je me suis attachée à lui ».
Ses signes de tristesse de l’humeur, d’anorexie avec perte de poids, de ralentissement moteur, de fatigue, de perte d’énergie, de négligence physique ainsi que la durée supérieure à 1 an et demi des symptômes décrivent clairement une dépression majeure. Cela m’oriente vers la mise en place d’un suivi hebdomadaire psychologique associé à un traitement antidépresseur. Mon indication est validée par le médecin de mon service et la néphrologue qui suis Mme L. J’instaure un suivi addictologique rapprochée et vois la patiente chaque jeudi matin pendant ses d’hémodialyses. Également, un suivi hebdomadaire et mis en place par la psychologue du service de dialyse.
Dès le premier entretien Mme L a arrêté l’alcool. Et l’explique avec beaucoup d’émotion : « personne ne sait jamais préoccupée de moi ! Vous me consacré du temps et de la bienveillance. J’ai pris conscience des choses, j’ai eu comme on dit un déclic ». Mme L a subi une maltraitance infantile physique mais surtout psychologique par sa mère. Les mauvais traitements ont affecté son image d’elle-même, son aptitude à se faire confiance et à s’affirmer. Souhaitant absolument quitter le domicile familial à 19 ans elle s’est mariée. Elle a découvert rapidement que cet homme était lui-aussi maltraitant. Elle a fait le choix de rester au sein du foyer car ils venaient d’avoir un enfant. Lorsque sa fille a eu 23 ans, elle a demandé le divorce. Elle a rencontré un autre homme, qui est décédé il y a 2 ans. Avec lui, elle a connu « la douceur, la bienveillance et l’amour ».
Une alliance thérapeutique est née au fil des entretiens. Très rapidement j’observe que notre relation est sécurisante pour Mme L. Cette relation est le socle sur lequel elle va pouvoir se reconstruire son image au monde, ainsi que sa propre identité. Un mois après elle va beaucoup mieux, toujours abstinente. Elle reprend doucement l’appétit et de l’énergie. Elle me fait part de son ennui hors des séances de dialyse. Je lui propose une aide à domicile, elle refuse expliquant qu’elle entretient seule son appartement. Je lui demande si elle accepterait d’avoir une personne de compagnie pour l’accompagner lors de ses promenades et pour ses courses. Elle qui explique se sentir faible par moment et ne jamais oser sortir de chez elle par peur de ne pas pouvoir revenir. Elle accepte cette idée. Je rencontre l’assistance sociale du service, nous mettons en place cette aide à raison de 2 heures, 2 fois par semaines. Quelques semaines plus tard, je reçois un mail du gendre de Mme L qui me faire part d’éléments. Selon lui, Mme L consomme toujours de l’alcool et il affirme qu’elle nous ment. Il explique que sa compagne et lui-même mettent volontairement de la distance dans leurs relations pour se protéger et lui montrer qu’ils sont déçus par ses agissements sous entendant ses alcoolisations.
La semaine suivante, je vois Mme L. Elle a bonne mine, malgré son masque chirurgical je remarque un grand sourire. Elle est bien apprêtée et fière de mon montrer les bijoux qu’elle porte assortis à sa tenue. Elle m’explique être toujours abstinente à l’alcool. J’ai confiance en elle, j’ai confiance en notre relation. Dès notre premier entretien, j’ai précisé à Mme L que j’étais là pour l’aider, l’accompagner et non pour la juger ; qu’il était important que notre relation soit basée sur la confiance mutuelle.
Lors cet entretien, elle me fait part d’un élément qui la dérange beaucoup. « Je n’ai pas de moyens de paiement, je n’ai même pas 30 centimes d’euros dans mon porte-monnaie. Mon gendre me les a retirés il y a plusieurs mois maintenant pour que je n’achète pas d’alcool dit-il ». Je lui demande si elle lui a donné son accord « bien-sûr que non ! Je lui ai demandé s’il pouvait me les rendre, il refuse et ma fille le soutient ».
Selon Mill, personne ne peut contraindre ou obliger quelqu’un d’autre à agir différemment ou à s’abstenir de faire ce qu’il souhaite sous prétexte que cela serait meilleur pour lui (2). Mme L n’est pas entendue dans ses demandes. Elle souhaite avoir son chien les jours ou elle n’est pas en dialyse et récupérer ses moyens de paiements. Je propose à l’équipe médicale, paramédicale et sociale qui s’occupe de Mme L une rencontre avec la famille.
Je m’interroge sur cette « privation » d’autonomie. Une autonomie qui semble se piéger derrière un processus d’infantilisation. Ce phénomène d’asymétrie relationnelle risque de cristalliser les valeurs de la famille.
L’objectif de cette rencontre avec la famille est de faire entendre les demandes de la patiente et de rassurer la famille sur son abstinence. Il est alors essentiel de mettre en place des actions permettant de préserver son autonomie physique, psychique, sociale et juridique. La maladie, le handicap et le vieillissement ne doivent pas entraver cette possibilité. Je souhaite également leur faire comprendre que de la priver de ses moyens de paiements n’est pas la solution pour garantir une abstinence bien au contraire. La frustration et la honte conduisent très souvent à la reconsommation. Mme L ne présente pas de démence, elle a des ressources personnelles et financières. L’évaluation physique et psychique de la patiente ne justifie pas la mesure mise en place par sa fille et son gendre.
Chaque partie prenante accepte cette réunion. Deux semaines plus tard nous nous rencontrons avec la présence de Mme L. Je suis fière d’elle, elle a réussi à formuler ses demandes devant toute cette assemblée et particulièrement devant sa fille et son gendre. Cela représente un effort conséquent pour elle, à qui on a toujours demandé de se taire.
Cela fait maintenant 3 mois que je vois Mme L. Elle a récupéré ses moyens de paiements, va se promener avec Léon et la dame de compagnie. Elle est totalement abstinente à l’alcool. Elle va beaucoup mieux, elle a retrouvé l’appétit, se coiffe, se maquille et s’apprête pour venir en dialyse. Mme L montre ses capacités d’autonomie à sa fille et son gendre pour gagner leur confiance. Au cours de nos entretiens motivationnels renforçant son abstinence j’ai également travaillé l’affirmation de soi en fonction de l’histoire de Mme L. Elle a ainsi maitrisé son environnement mais aussi son autolimitation. Consciente de ses capacités et de ses besoins, elle agit en responsabilité. Elle gère ses dépendances ou plus précisément l’interdépendance à autrui.
Des concepts voisins, qui se complémentent et qui font sens dans cette situation clinique :
- Celui de la responsabilité : décider pour soi selon des critères personnels, faire des choix, en état de conscience, mesurer les risques et en assumer les conséquences.
- D’indépendance : la capacité à réaliser ses activités journalières sans l’aide d’un tiers.
- Et celui d’empowerment, comme le décrit Allen les soins infirmiers aident la personne à développer son propre potentiel de santé. Récemment Mme L m’a dit : « Je remercie la vie de m’avoir donné cette maladie. Grâce à elle j’ai fait des rencontres. Je ne me suis jamais aussi bien senti qu’aujourd’hui, merci ».
Jusqu’où pouvons aller dans le respect de l’autonomie ? La reconnaissance des choix du patient est devenue une réalité. Une communication adaptée, une bonne connaissance de la personne, la considération positive inconditionnelle et la pratique réflexive soutiennent l’autonomie de la personne. Pour que le patient ne soit pas submergé par sa fragilité du moment. Il est intéressant de ne pas se figer sur le présent de l’entretien et d’imaginer également avec lui un devenir, devenir dans lequel il pourra aller mieux (3). En préservant l’autonomie on tient compte de l’intégrité du moi.
La vie est un juste équilibre de périodes de dépendances, d’interdépendances et d’indépendances.
Virginie TARDIVEL
Sources:
(1) http://psydoc-fr.broca.inserm.fr/
(2) Mill (J.S), De la liberté (1859). Ed Presses Pocket, Paris, 1990, p.39.
(3) Badin de Montjoye, B. (2012) L’établissement d’un lien thérapeutique en addictologie.
Développement des alternatives aux mesures de coercition à la lumière de la transition et des forces
26/03/2022

Introduction
Infirmière en Pratique Avancée en santé mentale et psychiatrie, je travaille au sein d'une filière de réhabilitation psychosociale. La situation se déroule dans une des unités d’hospitalisation de cette filière.
La réhabilitation psychosociale, dont l’objectif est de promouvoir le rétablissement et l’inclusion des personnes souffrant de troubles psychiques, est une priorité de santé publique inscrite dans le décret relatif aux PTSM (1). Selon la définition proposée dans l’ouvrage français de référence coordonné par le Pr Nicolas Franck (2) « La réhabilitation psychosociale désigne des pratiques et une posture qui promeuvent les capacités à décider et à agir des personnes ayant des troubles mentaux sévères. Elle a pour enjeu de favoriser le rétablissement personnel et l’inclusion sociale de ces personnes, en tenant compte de la nature et de la complexité de leurs difficultés et de leurs besoins, en s’appuyant sur leurs capacités préservées et en respectant leurs choix ».
Jusqu’’au mois de septembre 2021, l’offre de soins de réhabilitation psychosociale du centre hospitalier où je travaille, était organisée de manière sectorielle au sein de quatre pôles de psychiatrie adulte. Du fait de cette organisation, les personnes étaient le plus souvent orientées dans ces unités sur la base d’un critère par défaut, à savoir l’absence de solution de sortie définitive à court terme. De ce fait, ces unités regroupent une population hétérogène sur le plan clinique et donc en termes de besoin de soins et de réhabilitation. Ainsi, sont hospitalisées dans la même unité des personnes jeunes pour lesquelles le trouble a débuté de manière relativement récente et qui nécessitent la mise en œuvre de soins actifs de réhabilitation, et des personnes plus âgées dont le trouble évolue depuis des décennies et qui sont en attente d’hébergement dans des structures médico-sociales. La plupart de ces personnes sont atteintes de trouble psychiatrique résistant aux traitements.
Depuis le mois de septembre 2021, la création d’une seule filière intersectorielle de réhabilitation psychosociale et soins au long cours est mise en œuvre. Les objectifs sont de proposer une offre diversifiée, graduée et coordonnée de soins et de réhabilitation psychosociale. Ainsi la situation se déroule dans un contexte de changement : projet de sortie définitive de vingt-cinq patients vers une structure médico-sociale en cours de création, fusion d’unités passant de 5 à 3 unités, changement de médecins, mutualisation des équipes pluridisciplinaires et ainsi la suppression d’une dizaine de postes de soignants (effective en juin 2021).
Cette description contextuelle permet donc d’envisager d’un point de vue systémique la dynamique de groupe de l’équipe dont il va être question dans l’exposé de cette situation de soins complexe mais également celle du groupe « unité » dans lequel se mêlent les soignants et les patients. Je présenterai dans une première partie la situation de soins complexe, puis son évaluation d’un point de vue clinique, environnemental et légal et enfin, dans une troisième partie, je développerai mon exposé autour des interventions mises en place puis leur analyse critique.
Présentation d’une situation de soins complexe
M J. 36 ans, d’origine bulgare, est hospitalisé en soins libres depuis 2014 dans unité de réhabilitation psychosociale. Il souffre d’un trouble envahissant du développement (TED) avec des fluctuations thymiques.
Éléments biographiques
• Retard mental et troubles du langage depuis l’enfance, scolarisation dans une école spécialisée jusqu’à 8 ans puis des travaux agricoles, arrivée en France en 2003 avec son père et son frère ;
• Suivi psychiatrique depuis 2003 en CMP à l’initiative de sa famille
• Hospitalisation depuis 2014 suite à des troubles du comportement à type de désinhibition, une hétéro-agressivité, des fugues du domicile paternel et des arrêts récurrents du traitement neuroleptique (Olanzapine).
• Antécédents familiaux : Schizophrénie au premier degré et trouble de l’usage de l’alcool.
Éléments cliniques
Depuis 7 ans, l’hospitalisation de M. J a été ponctuée de plusieurs tentatives de prises en soins : bilan au centre ressource autisme (diagnostic de TED), ergothérapie (atelier piscine), socio-esthétique (massage des mains) et orthophonie (trouble du langage et apprentissage du français). M. J peut atteindre des objectifs en termes de communication, ou de comportement, néanmoins, les soignants observent une régression et une acutisation symptomatique à chaque fin de prise en soins. De plus, une déstabilisation clinique est documentée, dans son dossier informatisé, à chaque changement intervenant dans la vie de M. J.
Peu de consultations médicales ont lieu, dans le contexte des troubles du langage de M. J et du peu de temps disponible du psychiatre sur l’unité (2 ½ journées par semaines).
Ces années d’hospitalisation ont également été marquées par la distension puis la rupture des liens familiaux (décès de son père il y a 4 ans, interruption des appels de son frère depuis la crise sanitaire).
Actuellement, M. J. ne bénéficie plus de prise en soins spécifique et son évaluation fonctionnelle révèle :
· Une autonomie pour ses soins de base et un souci de son apparence ;
· Des troubles du comportement diurne et nocturne (déambulation, intrusion dans les chambres des autres patients avec vol de vêtements, d’alimentation ou d’argent, dégradation des prises électriques) ;
· Une altération qualitative des interactions sociales réciproques et des modalités de communication (sollicitations intrusives des pairs et de l’équipe de soins, agrippement du bras de son interlocuteur, toux et vomissements provoqués) néanmoins M. J peut faire des dessins qu’il offre à la personne avec laquelle il souhaite interagir (traits verticaux avec une succession de lettres accolées) ;
· Un répertoire d’intérêts restreint (les montres, la météo, les calendriers, les vêtements neufs, l’électricité) ;
· Des phases d’excitation psycho-comportementale (sort nu dans la cour, se fait vomir, hétéro-agressivité envers les pairs) résistantes aux traitements et source de conflits avec les autres patients. Motif pour lequel M. J peut être isolé dans sa chambre fermée à clé.
Lorsque je fais sa connaissance, le patient est isolé (chambre fermée à clé) la nuit « pour éviter qu’il dérange les autres patients » selon l’équipe soignante. Suite au déménagement de son unité, dans le cadre de la réorganisation de la filière, une nouvelle augmentation des troubles du comportement est observée (vols, vomissements provoqués, cris) et, en regard, une augmentation des mesures de coercition (isolement, traitements sédatifs).
Les traitements prescrits le sont à visée thymo-régulatrice (Valproate de sodium) et anti-impulsive (Flupentixol; Clozapine, en cours d’introduction et Clonazepam). Les traitements « si agitation » peuvent être donnés systématiquement par l’équipe de soins au patient dans un but de « prévenir l’agitation ».
M J présente également des effets indésirables tels qu’une hypersialorrhée traitée peu efficacement (Atropine) et une constipation chronique (laxatif osmotique dont l’efficacité n’est pas tracée dans le dossier de soins). Aucun syndrome métabolique n’est documenté et son IMC est à 19.16.
L’équipe, dans son ensemble, verbalise un épuisement, une sensation d’être accaparée par M. J et une lassitude des problématiques récurrentes pour lesquelles elle ne s’estime pas formée.
La complexité de cette situation réside donc dans la présence simultanée de multiples facteurs cliniques, environnementaux et culturels dans le contexte du projet d’admission en FAM de M. J prévue pour décembre 2021 qui va représenter un changement majeur dans sa vie et risque de perturber voire d’aggraver sa symptomatologie (3).
Évaluation de la situation de soins
Afin d’évaluer cette situation, j’ai procédé à son analyse systémique en m’appuyant sur la définition, en trois niveaux interactifs, de la complexité dans la pratique infirmière (4) (Figure 1).

Figure 1. Place de l’infirmière au regard des trois niveaux du système de santé-micro, méso, macro- et des interactions entre les différents systèmes : du patient à la politique de santé (Source : Busnel, 2020)
Au niveau de complexité « Micro » : celui du patient, de la clinique.
M J est un patient souffrant d’un TED, associé à une symptomatologie thymique et une impulsivité, résistants aux traitements pris en soin dans unité de réhabilitation psycho-sociale sans dispositif de soins spécifiques depuis plusieurs mois. Les troubles du comportements présentés par M. J justifient ainsi l’emploi, par l’équipe pluridisciplinaire, de plusieurs mesures coercitives dans cette situation :
• Le recours régulier aux traitements si agitation en systématique qui augmente les risques de chutes et de fausses routes à prendre en compte dans un effet cumulatif avec les autres effets indésirables déjà présentés par le patient (hypersialorrhée, constipation).
• Le recours « habituel » à l’isolement nocturne de M. J. Ce dernier ayant lieu dans une chambre non sécurisée et en dépit de justification clinique.
Ainsi, un axe d’intervention autour de la situation de M. J relève de l’élaboration d’un projet de soins articulant médiations basées sur une évaluation clinique fine et suivi médical rapproché (adaptation des traitements au plus près de la clinique).
De plus, M. J présente une décompensation de sa symptomatologie psychiatrique à chaque période de changement intervenant dans sa vie et particulièrement actuellement suite au changement de lieu d’hospitalisation. Ce qui amène à révéler une problématique de soin autour de la transition.
Au niveau de complexité « Meso » : celui de l’environnement proche du patient : sa famille et l’équipe de soin.
Dans la situation de M. J, je peux souligner plusieurs problématiques :
• Le délitement du soutien familial depuis le décès de son père et particulièrement depuis la crise sanitaire avec la distension des liens avec son frère vient de nouveau révéler la problématique, dans cette situation, autour de la transition. Ainsi, les relations de M. J sont actuellement limitées à celles institutionnelles.
• Les modifications significatives dont est l’objet l’équipe de soin : organisationnelle (structuration de la filière) et humaine (arrivée et départ de professionnels de santé) qui se retrouve donc dans un processus de changement.
• Les descriptions et pratiques centrées sur les déficits, les difficultés et les risques du patient faites par l’équipe pluridisciplinaire de M. J. Cet abord des soins justifie l’emploi chronicisé de plusieurs mesures de coercition (traitement « si agitation » donné systématiquement et isolement nocturne depuis 2016 non adapté à la clinique).
• Le manque de formation revendiquée par l’équipe mais également son oubli de la réalisation, il y a 2 ans, d’un bilan en Centre Ressource Autisme ayant abouti à des recommandations de prise en charge et le manque d’investissement des dispositifs de médiation présents dans la nouvelle l’unité (balnéo, salle d’apaisement).
Au niveau de complexité « Macro » est sociétal, il concerne le système de santé économique et politique, gouvernance des soins en santé. Dans la situation de M. J, je peux souligner:
• La problématique de l’isolement, qui a récemment été l’objet d’un article de loi (6) le définissant comme « une pratique de dernier recours » ne pouvant concerner que « des patients en hospitalisation complète sans consentement (…) proportionnée au risque (…) dans la limite d’une durée totale de quarante-huit heures ».
• L’évolution des soins et du système de santé. Notamment celle liée au passage des soins axés sur les maladies aigües vers les soins axés sur les maladies chroniques qui met en lumière les limites de la pensée orientée « maladies et la nécessité de changer de paradigme » (7).
• En miroir de cette évolution, le changement de paradigme récent concernant les soins dans les unités de long séjour en psychiatrie tel que sus développé (soins aux patients sans solution, résistants aux traitements vers des soins de rétablissement aux patients en favorisant leur pouvoir d’agir et leur autonomie).
Trois axes d’intervention se dégagent donc :
· Trouver des alternatives aux mesures coercitives afin de promouvoir la qualité des soins effectué dans leur contexte légal ;
· Accompagner l’équipe de soins dans la transition liée aux processus de changement à l’œuvre à tous les niveaux de complexité de cette situation ;
· Encourager une vision capacitaire de M. J pour favoriser l’élaboration d’un projet de soins.
Mise en relation avec un cadre conceptuel ou une/des théories en sciences infirmières
Afin de construire mon raisonnement clinique et d’élaborer une démarche clinique avec des modalités d’action, je me suis appuyée sur la conception systémique du changement par l’école de Palo Alto (8) ainsi que deux théories de soins infirmiers qui s’articule pour accompagner le changement : celle de la transition d’AI Méléis (9) et celle des soins infirmiers fondés sur les forces de L. Gottlieb (10).
Le processus de changement
Afin de considérer la réaction d’un groupe face à un changement, j’ai appuyé mon analyse sur la référence à l’Ecole de Palo Alto qui distingue deux niveaux de changement. Celui de type 1 qui prend place à l’intérieur d’un système donné et ne modifie pas son fonctionnement et celui de type 2, qui est illustré dans la situation de M J, qui modifie le système.
Ce changement fait passer le groupe d’une zone d’inconfort à une période de transition afin d’aboutir à une nouvelle zone de confort à condition que les acteurs du système comprennent différemment les situations vécues en changeant leurs interprétations et leurs perceptions (8).
La théorie de la transition
Comme je l’ai décrit, la transition est une problématique touchant cette situation complexe à différents niveaux. Le mot transition vient du latin transire qui signifie « aller de l’autre côté » (11). La théoricienne A. Méléis a développé une théorie intermédiaire de soins infirmiers, située dans le paradigme de l’intégration, qui s’intéresse à ces processus de transition. Elle définit la transition comme « un intervalle de temps avec un point de départ identifiable qui s’étend des premiers signes de l’anticipation, à la perception et la démonstration du changement et se déplaçant au cours d’une période d’instabilité, de confusion et de détresse » (12) (Figure 2). Les postulats principaux, reprenant les quatre concepts centraux en sciences infirmières (personne, santé, environnement, soins infirmiers), de cette théorie sont tels que :
• Toute personne vit des changements et expérimente des transitions tout au long de sa vie, ce qui s’illustre dans le parcours de vie de M. J,
• L’état de santé est un état d’équilibre que les transitions viennent plus ou moins impacter en termes de réélaboration d’identité (rapport à soi, à la santé, à l’environnement). A chaque changement, la symptomatologie de M. J vient s’inscrire plus bruyamment dans son quotidien jusqu’à ce qu’il retrouve un nouvel état d’équilibre. Le projet de son admission dans un FAM inaugure une nouvelle transition pour ce patient ;
• L’environnement est un facteur influençant la personne et réciproquement (interactions). Dans la situation exposée, l’environnement vit également une phase de transition liée à des changements fondamentaux sus-décrits. Il est donc primordial de la penser d’un point de vue interactionniste ;
• L’infirmière est au cœur des transition de santé, elle y prépare les personnes et facilite l’acquisition de compétences. Ainsi plusieurs niveaux d’interventions de soins infirmiers et de rôles sont à prendre en compte : celui de l’équipe auprès du patient mais également celui de l’IPA.
Figure 2: Schéma de la théorie de la transition d’AI Méléis (source: Laporte, P., & Vonarx, N. (2016). Le « bien mourir » perçu dans une approche de l’auto-transcendance et de la transition : Deux théories de soin utiles pour l’infirmière. Recherche en soins infirmiers, N° 125(2), 6. https://doi.org/10.3917/rsi.125.0006)
De plus, différents types de transition sont décrit théoriquement par A. Méléis retrouvés, empiriquement dans la situation de M. J :
• La transition situationnelle : le changement attendu dans le rôle des soignants qui doivent passer d’un accompagnement des patients pouvant être considéré comme asilaire à celui du rétablissement et, en regard, le changement de rôle du patient (objet à sujet des soins) ;
• Le changement organisationnel : le projet d’admission de M. J en FAM et la création de la filière de réhabilitation psychosociale.
AI Méléis décrit également des conditions qui peuvent faciliter ou entraver la transition qui me guide dans la conception de modalités d’action dans la situation :
• Le sens : celui donné par les soignants et M. J à ces transitions organisationnelles
• Les croyances et les attitudes culturelles : les représentations que les soignants ont des patients en unité de long séjour.
• Les connaissances sur la nature de la transition : le niveau de préparation possible de M. J à son admission en FAM mais aussi le niveau d’informations dont bénéficient les soignants.
• L’environnement : la considération de la transition par l’équipe mais également la famille de M. Y. Ce qui sous-entend le sens de la reprise du lien familial.
• La capacité de coping, à se mettre en lien et à interagir : identification développement des compétences de M J.
La théorie de la transition d’AI Méléis est moyenne portée, elle présente donc un niveau d’abstraction assez élevé. J’ai donc utilisé une théorie spécifique au type de transition qui anime, selon mon analyse, le groupe considéré dans son ensemble, celle du changement de paradigme dans les soins : la théorie des soins infirmiers fondés sur les forces (10).
La théorie des soins infirmiers fondés sur les forces
La théorie des soins infirmiers fondés sur les forces développée par L. Gottlieb (10) se situe, elle, dans le paradigme de la transformation. Selon cette théoricienne la personne est « un être unique avec ses forces et ses vulnérabilités » (13). L’environnement de la personne est considéré tant du côté de son histoire, sa culture, ses valeurs et son système de croyances. La santé concerne ce que L Gottlieb nomme « l’intégralité » soit tous les aspects de la personne y compris sa façon de vivre dans son environnement. Le rôle de l’infirmière est de soutenir et développer les forces de la personne et l’« aider à composer avec les menaces » (13). Dans la situation de M. J, un des leviers que j’identifie serait d’accompagner l’équipe à s’appuyer sur les forces de M. J, plutôt que de se focaliser sur ses déficits, ce que l’ASFF propose.
L. Gottlieb positionne, dans un premier temps, l’infirmière dans un rôle d’apprenante et expose deux méthodes de recueil d’informations (10) :
• La méthode apriorique : qui relève des connaissances collégiales, universitaires, de l’expérience clinique et permet de construire un guide initial ;
• La méthode exploratoire : qui est la collecte de données tant par de l’observation (se mettre en phase) que par l’exploration, dans le dossier de soins. Ainsi l’infirmière recueille les patterns de ce qui fonctionne et ce qui ne fonctionne pas (forces / déficits) selon les situations (menaces).
Le second temps est celui de l’action comme un « processus en spirale » (figure 3) composé de quatre phases où l’infirmière et la personne tient un rôle majeur :
• Explorer/faire connaissance : connaître la personne et son environnement, dans la situation, il s’agit donc de M. J , sa famille et l’équipe de soins
• Focaliser : définir des priorités en partenariat sur lesquelles investir de l’énergie.
• Exécuter : essayer différentes façons de composer avec les problèmes (menaces)
• Réviser : examiner ce qu’il s’est passé (ce qui a marché ou non) afin de décider d’actions ultérieures.
Grâce à ces appuis conceptuels et théoriques, j’ai pu construire un modèle d’intervention à plusieurs niveaux et sur des temporalités différentes.

Figure 3: Le processus en spirale de L. Gottlieb (2014, p. 354)
Les axes d’interventions
Observation clinique pour le recueil d’informations
Des périodes d’observation dans le service ont permis d’explorer les préoccupations de M. J, ses modalités relationnelles et les réactions de l’équipe de soins à son égard. Le partenariat avec M. J s’est construit au travers de ces observations mais également d’interactions directes en m’adaptant à ses modalités relationnelles qui sont venues s’inscrire dans le démarrage du processus en spirale par l’étape explorer/faire connaissance. Ces interactions répétées m’ont confirmé l’importance d’inclure dans la construction de ce projet de soins non seulement l’équipe accompagnant M. J au quotidien et particulièrement ses référents infirmiers mais également sa famille. Elles ont également mis l’accent sur l’intérêt, pour M. J, de favoriser des approches de soin éducatives et sensori-motrices (14) (15)
Développer des méthodes alternatives à l’isolement
Les mesures d’isolement, en référence à la réforme sur la contention et son décret d’application (16) viennent clairement remettre en question la pratique actuelle de l’isolement systématique de M. J . De plus, des méthodes alternatives à la contention employées auprès de personnes atteintes de TED existent comme par exemple l’emploi de matériel lesté (17) (18).
Accompagner l’équipe de soin dans le changement de paradigme et de pratiques
La présentation des données collectées puis leur confrontation aux connaissances empiriques et théoriques des soignants ont permis la co-construction d’un projet de soins interdisciplinaire autour de la complexité de la situation de M. J. Celui-ci ciblant comme problème de santé l’instabilité psychomotrice de M. J associée à un trouble des interactions sociales, nous poursuivons donc trois objectifs : diminuer le recours à l’isolement nocturne, limiter l’apparition des conduites d’attention et améliorer la tolérance et l’adaptation au changement de M. J en s’appuyant sur ses forces et sans perdre de vue le contexte de changements présent et à venir.
Analyse critique et axes d’amélioration
La phase de révision a permis de mettre en exergue :
• L’Empowerment de l’équipe et M. J dans le choix des médiations à visée d’apaisement ;
• La possibilité de mettre en œuvre ce type de partenariat avec M. J et la valorisation de ses nombreuses compétences auprès de son environnement ;
• L’efficacité de la démarche mise en œuvre : levée de l’isolement nocturne systématique avec une diminution de la fréquence de recours à l’isolement, la réflexion engagée sur l’emploi des traitements (rapport bénéfice/risque) et la reprise des liens familiaux ;
• La limite de cette dynamique réflexive à la situation de M. J (pas de transfert).
En effet, l’accompagnement de cette situation complexe sur un temps court (6 semaines) a soulevé d’autres axes de travail :
• Le transfert de ce processus réflexif à d’autres situations complexes ;
• L’implantation pérenne du rôle de l’IPA dans ce contexte de changements (accompagnement au raisonnement clinique et d’accès aux soins médicaux dans ces unités) ;
• La création d’indicateurs de résolution de la transition.
Conclusion
Cette structuration récente de filière de réhabilitation psycho-sociale est riche de nouveaux modèles à implanter et donc de changements. La place de l’usager et de sa famille vient y être requestionnée ainsi que le paradigme des soins qui avait cours jusqu’alors.
Le rôle de l’IPA pourrait s’inscrire dans ces changements comme un appui positif et un accompagnateur de la transition basant sa pratique sur les données probantes, les théories de soins infirmiers, une expertise clinique et un leadership collaboratif.
Bibliographie:
1. Décret n° 2017-1200 du 27 juillet 2017. [En ligne] https://www.legifrance.gouv.fr/loda/id/JORFTEXT000035315389 . Consulté le 19/04/2021.
2. Franck N. Traité de réhabilitation psychosociale. Issy-les-Moulineaux : Elsevier Masson ; 2018, 875 p.
3. Haute Autorité de Santé. Mode d’emploi du plan personnalisé de santé (PPS) pour les personnes à risques de perte d’autonomie (PAERPA) 2014.[En ligne] https://www.has-sante.fr/jcms/c_1638463/fr/plan-personnalise-de-sante-pps-paerpa .
4. Busnel C, Ludwig C, Da Rocha Rodrigues, M. La complexité dans la pratique infirmière : vers un nouveau cadre conceptuel dans les soins infirmiers. Rech. soins infirm. 2020 ; 1: 7-16. [En ligne] https://doi.org/10.3917/rsi.140.0007 .
5. Richard L, Gendron S, Cara C. Modélisation de la pratique infirmière comme système complexe : une analyse des conceptions de théoriciennes en sciences infirmières Aporia. 2012 Oct ; 4(4) : 25-39.
6. Article 84 de la Loi 2020 – 1576 du 14 décembre 2020 de financement de la sécurité sociale. [En ligne] https://www.legifrance.gouv.fr/jorf/article_jo/JORFARTI000042665379 .
7. Tinetti ME, Fried T. The end of the disease era. Am j Med. 2004 Feb ; 116(3) : 179-85
8. Masingue A. Recherche-intervention de management de petites équipes : proposition d’un dispositif heuristique et transformatif. Rev. sc. gest. 2016 ; 113(2), 197-218.
9. Méléis AI. Transitions Theory : Middle-range and situation-specific : Théories in Nursing Research and practice. New-York : Springer Publishing Company ; 2010, 664 p.
10. Gottlieb LN. Les soins infirmiers fondés sur les forces : La santé et la guérison de la personne et de la famille. Louvain-la-Neuve : De Boeck ; 2014, 457p.
11. CNRTL, Centre National de Ressources Textuelles et Lexicales. [En ligne] https://www.cnrtl.fr/definition/transition.
12. Alligood MR. Nursing Theorists and their works. 9ème ed. St Louis, MO : Elsevier ; 2018, 601p.
13. Pepin J, Ducharme F, Kérouac S. La pensée infirmière. Montréal : Chenelière éducation ; 2017, 215p.
14. Bullinger A. Approche sensorimotrice des troubles envahissants du développement. Contraste ; 2006, 2(2), 125-139. [En ligne] https://doi.org/10.3917/cont.025.0125 .
15. Hochmann J, Bizouard P, Bursztejn C. Troubles envahissants du développement : les pratiques de soins en France. Psych. Enf. ; 2011 2(2), 525-574. [En ligne] https://doi.org/10.3917/psye.542.0525.
16. Décret n° 2021-537 du 30 avril 2021 relatif à la procédure applicable devant le juge des libertés et de la détention en matière d’isolement et de contention mis en œuvre dans le cadre de soins psychiatriques sans consentement – JORF n°0103 du 2 mai 2021
17. Champagne T, Mullen B, Dickson D, Krishnamurty S. Evaluating the Safety and Effectiveness of the Weighted Blanket With Adults During an Inpatient Mental Health Hospitalization. Occup Ther Ment Health. 2015 ; 31(3), 211-233. [En ligne] http://dx.doi.org/10.1080/0164212X.2015.1066220 .
18. Mullen B , Champagne T, OTR/L , Krishnamurty S , Dickson D, Robert XG. Exploring the Safety and Therapeutic Effects of Deep Pressure Stimulation Using a Weighted Blanket, Occup Ther Ment Health. 2008 ; 24(1), 65-89. [En ligne] http://dx.doi.org/10.1300/J004v24n01_05 .
Aude SIBERT
Infirmière en Pratique Avancée en Santé Mentale et Psychiatrie
Infirmière Spécialiste Clinique
CH Charles Perrens, Bordeaux
L’advocacy: illustration du concept par la situation d’un patient âgé confronté à une amputation
12/03/2022

L’advocacy apparait dans le domaine de la santé dans les années 1970 en gérontologie bien que ce concept soit déjà perceptible dans la définition des soins infirmiers proposée par Nightingale, Chaptal ou Henderson (2,3). Le conseil international des infirmières (CII) le reconnaît comme un rôle clé de la profession. Cependant ce terme n’apparait pas en tant que tel en France dans notre code de déontologie.
On peut le traduire par l’action d’engager un plaidoyer au bénéfice de quelqu’un. Dans la littérature, le concept d’advocacy possède les caractéristiques suivantes : protéger, informer, valoriser le patient, assurer une médiation, défendre la justice sociale dans les soins de santé (3).
Selon Christophe Debout : « l’advocacy consiste à permettre au patient d’user de ses droits et d’exprimer ses choix. L’infirmière agit au nom de ceux qui n’ont pas le pouvoir en tentant d’influer sur les décisions de ceux qui le détiennent. […] L’advocacy est abordé comme une nécessité légale et éthique en situation de fin de vie mais aussi lors d’un refus de traitement » (2). Pour l’infirmière canadienne Margot Phaneuf, le concept d’advocacy consiste à « soutenir le client dans la promotion et la défense de ses intérêts et de son bien-être tel qu’il les perçoit. » (4) L’advocacy s’intègre également dans le cadre législatif notamment dans la loi du 4 mars 2002 qui statut que toute personne a le droit d’être informée sur son état de santé, de recevoir des informations loyales, claires et appropriées, ainsi que l’accès égal aux soins.
En quoi l’infirmière peut-elle avoir un rôle de plaidoyer pour les patients ?
Mr B a 78 ans. Ancien chef d’entreprise au rythme de vie très mondain, il vit avec sa femme et a une fille. Elles sont des ressources très importantes pour lui. Il est français mais a été adopté au Vietnam où il vécut ses vingt premières années. D’après sa famille, il a un tempérament pudique et réservé, parfois colérique, il exprime peu ses émotions.
Il est admis en médecine gériatrique pour un sepsis sévère à point de départ cutané, déséquilibre d’un diabète insulino-requérant et une somnolence en partie liée à la prise d’opiacés à haute dose. Il est polyvasculaire et souffre d’une AOMI sévère (artériopathie oblitérante des membres inférieurs) revascularisée par plusieurs pontages et stents. Mr B a de larges plaies chroniques au niveau des membres inférieurs avec ostéite chronique. Je le rencontre suite à une demande de son médecin référent pour aide à la prise en charge des plaies.
Une amputation du pied gauche lui a été proposée il y a plusieurs mois, Mr B refuse. Lorsque les médecins abordent cette question avec lui et l’engagement de son pronostic vital à chaque septicémie, il stoppe très vite la discussion et déclare préférer « vivre avec sa jambe quoi qu’il arrive ». Son état général est altéré, il ne marche plus mais réussit à effectuer ses transferts. Sa femme, que je rencontre régulièrement, s’inquiète pour son devenir.
Sous antibiotiques l’infection se résorbe, le diabète s’équilibre. Les soins de plaies sont néanmoins longs et douloureux. La possibilité du retour à domicile est remise en question du fait de sa perte d’autonomie, de la récurrence des infections et son état cognitif (non évalué formellement compte tenu de l’aspect somatique aigue). Les soins se poursuivent en soins de suite et réadaptation. Trois semaines plus tard lors d’un nouveau point sur sa situation, il exprime clairement et plusieurs fois son accord pour l’amputation. Une infection à la Covid mettra en suspend ce projet.
Mr B est en situation de soins complexe. Pour une prise en soins efficace et personnalisée, il est nécessaire de prendre en compte de nombreux paramètres au sein d’une réflexion interprofessionnelle et coordonnée. En effet les données médicales sont insuffisantes pour rendre compte de la complexité de la situation.
Claude Curchod, cadre infirmier en Suisse, s’appuie sur les travaux d’Edgar Morin pour expliquer que « La complexité biologique de l’être humain se complète par une complexité cognitive, psychologique, sociale et spirituelle. […] ce n’est pas sans raison que les soins infirmiers revendiquent une individualisation des soins, bien conscients que ces multiples dimensions conduisent chaque patient à des représentations, compréhensions, des émotions, des comportements, des actions et réactions en partie uniques, en fonction de ses gênes, de son histoire, de sa culture, de son éducation, de ses sensibilités, de ce dont il est conscient ou inconscient. » (1)
Curchod rappelle que « souvent peu de chose sépare le oui du non. […] Parfois même, le oui et non coexistent même si seul l’un d’entre eux s’exprime ouvertement. Il suffit d’une pression indirecte des soignants ou de la famille pour que la pensée réelle du malade ne puisse s’exprimer, à moins qu’il ne trouve tout simplement pas le chemin pour formuler les ambivalences présentes en lui. » (1)
Pour les soignants, ces situations ne sont pas toujours faciles à accepter tant certains choix thérapeutiques peuvent sembler évidents. Pour Curchod, la coexistence du oui et du non représente mieux la volonté du patient qu’un choix tranché (1). Dans le respect du principe d’autonomie et de consentement pleinement éclairé, l’advocacy place le malade en capacité de décider par lui-même et respecte ses choix même lorsque ceux-ci engendrent des risques. Les concepts d’autonomie et d’empowerment sont des concepts voisins. (2,3,4).
Je poursuis l’accompagnement de Mr B et de l’équipe en unité Covid. Globalement son état s’améliore. Cependant, il est souvent agité et crie lors de moment de confusion ou d’accès douloureux intenses. Associés au moment de la toilette, les soins de plaies durent 1h30 quotidiennement. Je pense que la question de l’amputation doit de nouveau être posée.
En partenariat avec l’équipe mobile douleur et la psychologue qui accompagnent Mr B et sa femme, j’organise une réunion de concertation pluridisciplinaire avec les infirmières, les aides-soignantes, le médecin référent et le médecin vasculaire. Nous échangeons à propos de la possibilité d’une amputation trans-tibibiale de la jambe gauche et trans-métatarsienne du pied droit. Les bénéfices attendus de l’amputation ainsi que les risques sont exposés d’emblée :
- Arrêt du sepsis chronique et du risque de choc septique
- Diminution des douleurs neuropathiques liées à l’ischémie critique des deux jambes.
- Amélioration sur le plan cognitif en partie grâce à la diminution des antalgiques
- Globalement, pouvoir lui proposer une meilleure qualité de fin de vie
Les risques concernent les effets potentiellement confusiogènes de l’anesthésie générale, la fragilité globale de Mr B et la part d’incertitude dans cette situation complexe. Depuis son entrée dans l’unité Covid et malgré une altération de l’état général importante, Mr B a montré un tempérament déterminé et des ressources physiques. Il retrouve progressivement des capacités fonctionnelles en utilisant notamment ses membres supérieurs et participe activement aux soins. Il mange de nouveau seul l’intégralité de ses repas, les critères de dénutrition s’améliorent, il se mobilise par lui-même dans le lit, utilise la potence, va au fauteuil tous les jours à l’aide du lève malade.
Les moments de confusion sont moins fréquents. Malgré un manque de repères temporo-spatiaux parfois important, on parvient facilement à le réancrer dans le contexte actuel de sa prise en charge. Il se trouve alors à nouveau capable de raisonnement déductif et construit, qui aboutit à son accord renouvelé pour l’amputation « je suis partant pour l’amputation si c’est la condition pour vivre ». L’amputation est néanmoins encore à ce jour difficile à accepter. Tristesse et peur sont exprimées lors des soins que nous faisons ensemble. Il pose chaque jour les mêmes questions concernant les alternatives à l’amputation qui consistent, par des pansements quotidiens, à assécher ses plaies pour limiter l’aggravation progressive et la récidive infectieuse.
Avec l’aide de l’équipe mobile douleur, nous avons atteint un équilibre satisfaisant sur le plan antalgique notamment en position assise au fauteuil la journée. Néanmoins ses douleurs neuropathiques des membres inférieurs liées à son artérite influent beaucoup sur son comportement. Il reste douloureux au lit, surtout au réveil, malgré l’installation en déclive. Cette réunion étant également un moment de partage d’informations, nous échangeons sur les capacités de Mr B, ses progrès et objectifs de soins. A ce stade, la réfection des pansements doit être faite en associant plusieurs antalgiques, aux délais d’action différents, et si possible en musique pour aider à la détente et à la distraction.
A partir des demandes de Mr B, j’aborde également la question de la possibilité d’appareillage des moignons, qui semble actuellement compromise du fait de l’altération cognitive mais qui, selon le médecin vasculaire, n’est pas exclue dans l’espoir que la diminution des antalgiques permette une amélioration cognitive. Avec la psychologue nous présentons à l’équipe le projet de vie évoqué avec le patient et sa femme. Une institutionnalisation (USLD ou maison de retraite) est envisagée devant la dépendance croissante du patient et l’incapacité physique et psychologique exprimée par sa femme de pouvoir l’accueillir à domicile. Il y a un fort consensus de l’équipe soignante sur une volonté d’axer la prise en charge sur l’amélioration du confort du patient. Les médecins prennent la décision d’adresser Mr B en chirurgie. J’accompagne Mr B et sa femme, à leur demande, lors de la consultation, pour soutenir ses capacités de raisonnement à travers la reformulation, l’information et le rappel du contexte de sa prise en charge. Cela favorise un consentement pleinement éclairé et diminue l’appréhension du rendez-vous.
L’intervention chirurgicale a lieu la semaine suivante. Une nouvelle intervention et de nombreuses complications diverses suivront. Mr B sortira six mois plus tard de rééducation, en fauteuil roulant, sous antalgique de pallier 1, dans une maison de retraite à côté du domicile de sa femme. Un séjour en centre de réadaptation sera organisé pour mise en place de prothèses.
Quelle contribution de l’infirmière dans le rôle d’advocacy ?
Pour C. Debout, le concept d’advocacy a un fort ancrage humaniste dans l’éthique du care et dépend du paradigme auquel adhère le soignant (2,3). Il s’agira alors pour l’infirmière d’investir le rôle d’avocat du patient, de chercher à lui redonner du pouvoir d’agir et d’affirmation de ses choix. Le paradigme des soins infirmiers considère le patient comme un partenaire co-décisionnaire et valorise ses capacités à travers ses ressources. La prise en soins des patients âgés ne diffère pas sur ce point et doit aller au-delà de l’image d’incapacité liée au vieillissement ou aux troubles cognitifs. Ancrée dans le paradigme de la transformation, la théorie de soins infirmiers fondés sur les forces développée par Gottlieb m’engage à considérer Mr B comme un être unique avec ses forces et ses vulnérabilités.
La proximité entre l’infirmière et le patient permet d’établir une alliance thérapeutique et de mieux accéder à ce qui fait de lui un être singulier (2). Christophe Debout nous dit: « l’infirmière est ainsi à même de repérer le caractère vulnérable d’une personne quant à l’affirmation de ses choix personnels » . Le rôle d’advocacy vise à influencer le processus décisionnel en faveur des souhaits du patient. Ainsi la place de l’infirmière lors de l’élaboration d’une décision collégiale est alors primordiale (3). Dans son analyse du concept d’advocacy à travers la méthode de Walker et Avant (3), C. Debout liste les antécédents (éléments qui précèdent l’apparition du concept) liés au patient et aux soignants. Pour Mr B, vulnérable en situation d’hospitalisation dans un contexte de troubles cognitifs multifactoriels, d’aggravation progressive, il existe un risque de consentement insuffisamment éclairé. La bonne connaissance du patient par les soignants et l’envie de faire valoir ce qu’il souhaite ont favorisé une dynamique d’équipe
Dans la situation de Mr B, lors de la réunion de concertation, j’ai donc investi le rôle d’advocacy à travers deux axes d’interventions :
- Engager un plaidoyer pour Mr B via les données cliniques recueillies ces dernières semaines. En lien avec la théorie de Gottlieb, mes interventions consisteront, en association à mon expertise en cicatrisation, à identifier et à m’appuyer sur les forces de Mr B, plutôt que de me focaliser sur ses déficits. Mon rôle sera aussi de l’informer sur sa situation, les objectifs des soins et de l’accompagner dans son processus décisionnel en partenariat avec la psychologue.
En effet, avant d’engager ce plaidoyer, il est nécessaire de renforcer le pouvoir d’agir du patient à travers l’information et l’éducation mais aussi de recueillir ses souhaits et attentes pour un consentement pleinement éclairé. C. Debout met en garde sur cette notion de consentement éclairé qui est prégnante dans ce concept mais exige d’être mise en perspective de tout paternalisme ou relation de pouvoir asymétrique (2). Tous les professionnels de santé peuvent jouer le rôle d’advocacy.
- En lien avec ma mission transversale d’infirmière spécialiste clinique, je choisi de soutenir et de valoriser l’engagement et l’investissement des soignants, en leur proposant de prendre la parole lors de cette réunion. Les infirmières et aides-soignantes du service ont été porteuses d’informations et de la voix de Mr B notamment grâce au temps passé à son chevet.
L’exercice de ce rôle apporte des bénéfices tels que l’assertivité, la satisfaction du professionnel et leur donne une place dans l’interprofessionnalité (2,3). Toutefois Phaneuf rappelle que le rôle d’advocacy exige des compétences, de l’autonomie professionnelle mais aussi « rectitude dans ses jugements, courage, affirmation de soi, doigté, savoir-faire, politesse et pondération au moment de l'intervention ». Notons le risque de s’exposer à de la frustration ou à des conflits qui peuvent être un frein à s’engager dans un plaidoyer. (2, 3, 4)
Pour conclure, le refus ou l’acceptation des soins peut également être sous l’influence des familles. Il est donc essentiel de prendre en compte les relations intrafamiliales et la singularité du patient à travers son récit de vie. La relation de confiance et le temps sont nécessaires au cheminement des décisions. Enfin, interprofessionnalité, partenariat et collégialité sont des gardes fous de la justesse des décisions prises dans les situations de soins complexes et de l’éthique de ces prises en charge.
Nadège ECORCHEVILLE
Bibliographie :
1. Curchod C. (2019) Les situations de soins complexes. Un défi à relever pour les infirmières. Seli Arslan. 240 p
2. Debout, C. (2012). Advocacy (nursing advocacy). Dans : Monique Formarier éd., Les concepts en sciences infirmières : 2ème édition (pp. 53-56). Toulouse: Association de Recherche en Soins Infirmiers. https://doi.org/10.3917/arsi.forma.2012.01.0053"
3. Etudiants du master sciences cliniques en soins paramédicaux promotion 2020-2022. 15 décembre 2021. L’advocacy en santé. [Webinaire] https://www.youtube.com/watch?v=Yi17er2S20Q
4. Phaneuf, M. (2013). Le concept d’advocacy en soins infirmiers. Consulté sur http://www.prendresoin.org/?p=2444
VigilanS : un simple appel téléphonique ?
14/01/2022

Contexte National
Le suicide est un problème majeur de santé publique. La France présente un taux de suicide parmi les plus élevés d’Europe. Durant l’année 2016, le nombre de suicides est estimé à environ 9 000. Le nombre de Tentatives de Suicide est lui d’environ 200 000 (ONS, 2016). Il est important de considérer que le cout sociétal pour un décès par suicide est d’environ 350 000 euros. Ce cout oscille entre 5000 et 15 000 euros pour une TS.
La Stratégie nationale de Santé 2018-2022 déclinée dans les Projets Régionaux de Santé (PRS) est une stratégie multimodale de prévention du suicide. Cette stratégie prévoit :
• Meilleure information du public (1)
• Prévention de la contagion suicidaire
• Formation actualisée au repérage, évaluation et intervention de crise suicidaire
• Mise en place d’un numéro national unique de prévention du suicide : le 31 14
• Maintien du contact avec la personne qui a fait une tentative de suicide : VigilanS
Le dispositif VigilanS
Le dispositif de recontacte a été mis en place pour la première fois dans les Haut-De France en 2015. Il est actuellement en développement dans toutes les régions métropolitaines ainsi qu’en Outre-Mer. Ce dispositif a pour objectif de diminuer la morbidité et la mortalité liées aux conduites suicidaires via une veille active téléphonique assurée par des psychologues et des professionnels infirmiers.
Lorsqu’un patient sort d’une hospitalisation induite par un comportement suicidaire, une Carte Ressource (CR) ainsi qu’une note d’information lui sont remises. Le numéro de téléphone au moyen duquel il peut joindre le dispositif Vigilans est inscrite sur cette CR. Les professionnels du dispositif sont prévenus de cette inclusion. Le patient est alors recontacté entre J10 et J21 de sa sortie de l’hôpital puis 6 mois après.
Des appels intermédiaires peuvent être réalisés si la situation l’exige. Après chaque évaluation, des comptes-rendus sont envoyés aux différents professionnels de santé qui suivent le patient. Lors de l’entretien téléphonique, le professionnel va réaliser un recueil d’anamnèse complet ainsi qu’une évaluation précise du risque suicidaire. Les professionnels du dispositif VigilanS sont régulièrement amenés à réaliser un plan de sauvegarde avec le patient. Ce plan vise à anticiper une récidive suicidaire. L’objectif est d’identifié en amont de la crise avec le patient une conduite à tenir et des personnes ressources à contacter.
Vignette clinique – Me P.
Nous sommes un vendredi, début juillet. Le vendredi est une journée parfois bien chargée. Il fait beau et je trouve cet après-midi assez calme… jusqu’à ce fameux appel téléphonique. En ligne, Me P, âgée de 38 ans. Je regarde son dossier dans notre logiciel, assez rapidement, pour mieux comprendre la situation car je ne connais pas cette patiente. Elle a été intégrée dans le dispositif VigilanS suite à une Intoxication Médicamenteuse Volontaire (IMV) qui a nécessité une hospitalisation d’un mois en psychiatrie. Je m’aperçois assez vite que la patiente nous a contactée trois fois sur cette semaine.
En effet mes collègues ont déjà réalisé l’appel à J10. Elle avait encore des idées suicidaires fréquentes, sans scénario précis. La patiente verbalise cependant qu’elle aimerait s’endormir et ne pas se réveiller. Par rapport à sa TS, il n’y a pas de regret ni de critique.
Au niveau des antécédents psychiatriques, on retrouve plusieurs TS durant l’adolescence. Elle a vécu une agression quand elle avait 12 ans ainsi que sa petite sœur, par un ami de la famille. Sa mère lui a interdit de porter plainte. Elle appréhende car son petit frère va se marier dans quelques jours et cette personne y sera.
Elle a également vécu des maltraitances de ses deux parents, dit qu'ils ont une emprise sur elle, encore aujourd'hui et qu'elle en a encore peur.
Elle rappelle une dizaine de jours plus tard, lors du mariage de son frère car son agresseur sera présent. Elle indique à ma collègue qu’elle a refait une TS il y a une semaine avec douze comprimés de son médicament pour le diabète mais ça ne lui a finalement rien fait. Il n’y a pas eu d'hospitalisation. Elle ne critique pas son geste. Les idées suicidaires sont présentes tous les jours. L’appel est interrompu par la venue d’un membre de sa famille car le mariage va commencer. Un rendez-vous téléphonique est convenu avec la collègue, le lundi suivant.
Ma collègue lui laisse un message le lundi sans réponse. Elle rappellera le lendemain. Elle va moins bien depuis qu'elle a revu son agresseur au mariage de son frère. Elle ne croit plus en rien et se sent fatigué. Des idées suicidaires sont présentes le soir mais sans scénario. Elle a également contacté SOS amitié, Suicide Ecoute et SOS Suicide Phénix. Elle a également contacté plusieurs associations d'aide aux victimes ainsi que le centre d’information des droits et des femmes et des familles.
Trois jours plus tard, elle appelle. C’est moi qui réponds. Elle ne se sent pas bien suite à une dispute, la veille, avec sa mère, dû à son agresseur. Sa voix est sereine. Je sens, assez vite, que la situation va être difficile à gérer. Je dois faire vite le lien, ne pas céder à la panique car j’apprends, rapidement, qu’elle est en train de se diriger vers la Seine, pour se noyer. Elle est en voiture, celle de son frère, qui se trouve en voyage de noce. Elle n’est pas loin d'arriver et ne sait pas nager. Les idées suicidaires sont très importantes. Elle n’arrive pas à les maîtriser. Je sens ma voix monocorde, je sens que je m’enfonce dans mon siège, avec une incapacité de me lever, pour demander à ma collègue de contacter le SAMU, pour une géolocalisation. Mon seul but est de faire du lien et qu’elle ne raccroche pas. Je veux la faire parler.
Elle a de nouveau des idées suicidaires depuis la veille. Elle n’a pas dormi de la nuit. Elle est en colère contre sa mère car elle a le sentiment d’être abandonnée dans cette situation. Elle est peu soutenue au niveau familial. En effet, ses cinq sœurs lui interdisent de faire du mal à leurs parents. Cette interdiction provoque chez elle un fort sentiment d'injustice. L’impossibilité de porter plainte implique qu’il n’y a pas de reconnaissance possible de son statut de victime et de sa souffrance. Les idées suicidaires augmentent de jour en jour. Des crises d’angoisses sont également présentes : oppression, tachycardie, sueurs, tremblements. Des signes d’un syndrome post-traumatique se rajoutent, surtout la nuit. En effet, avant d'aller dormir, elle revoit son agresseur, elle en fait des cauchemars et revit la scène. A travers son discours, je la sens perdue.
« Ma vie est un cauchemar … je souffre en silence … je meurs à petit feu … j’ai l’impression qu'une flamme brûle dans mon corps »
Elle pleure. Ma seule réassurance est que le lien se fait grâce à mon écoute active. La reformulation fonctionne avec cette patiente. Mais elle ne veut toujours pas me communiquer des informations qui pourraient aider les pompiers à la retrouver. C’est à ce moment-là que ma collègue frappe à ma porte. Elle m’avouera après qu’elle trouvait bizarre que ma porte soit fermée. Je lui écris sur un post-it de faire une géolocalisation du numéro de la patiente. Nous collaborons beaucoup avec le SAMU 78, ils sont donc très réactifs lors de nos appels. La géolocalisation commence.
Pendant ce temps elle se met à pleurer. J’apprends également qu’elle a écrite deux lettres d’adieu la veille : une adressée sa sœur et l’autre à son frère. Elle a arrêté son traitement diabétique depuis quelques jours avec une intentionnalité suicidaire. J’essaie d’entendre ce qu’il y a autour d’elle pour essayer de donner des pistes au SAMU. Ma collègue n’a toujours pas de nouvelles. La géolocalisation est difficile car elle couvre un grand périmètre. La patiente refuse de se rendre aux urgences car elle craint l'hospitalisation sous contrainte.
Au bout de 63 minutes elle raccroche au moment où je l’entends fermer la porte de la voiture. Ma collègue ne me rassure pas car elle me dit que le SAMU ne la trouve pas. Je la rappelle directement mais je tombe sur répondeur. Je lui laisse un message pour lui dire que je suis toujours là et qu’elle peut me rappeler. Je pose le combiné du téléphone, impuissante, énervée et inquiète.
Nous débriefons avec ma collègue, quand 30 minutes plus tard, le SAMU nous rappelle pour nous informer qu’ils ont retrouvé la patiente, dans sa voiture, avec des propos suicidaires. Les pompiers l’ont emmené aux urgences sans agitation. Un grand cri de soulagement sort de moi en reposant le combiné. Je suis vraiment soulagée qu’elle soit prise en charge. Je suis épuisée par cet appel. Ce jour-là, le dispositif VigilanS a participé à prévenir une tentative de suicide.
Conclusion
La relation d’aide est une théorie centrale dans la prise en soin et l’accompagnement des patients. Bien qu’inscrite dans notre décret de compétences depuis plus de trente ans, la relation d’aide constitue une part invisible de nos activités et de nos compétences d’infirmières. Ces dernières font pourtant parties de notre rôle propre (2). En effet, l’infirmière s’adapte continuellement aux besoins et aux émotions et à la singularité de la personne (3). Elle se situe dans l’ici et maintenant et fait appel aussi à une expérience (4) et a des compétences spécifiques au niveau de la communication.
Depuis mes débuts avec le dispositif VigilanS, je suis assez étonnée de tout ce qu’il peut se passer au travers d’un entretien téléphonique. Je ne pensais pas que les patients pouvaient autant se livrer. Dans ce contexte, les qualités du soignant sont fortement sollicitées pour créer un climat relationnel favorable à l’instauration d’une relation d’aide. L’authenticité, la congruence et la capacité d’écoute du soignant deviennent ainsi primordiales. Les attitudes de présence, d’empathie, de congruence et d’acceptation inconditionnelle se transforment en dispositions sine qua non pour l’instauration fructueuse de cette relation (5).
Bibliographie
1- https://solidarites-sante.gouv.fr/fichiers/bo/2019/19-10/ste_20190010_0000_0124.pdf
2- https://solidarites-sante.gouv.fr/IMG/pdf/arrete_du_31_juillet_2009.pdf, compétence 4 : mettre en oeuvre des actions à visée diagnostique et thérapeutique, point 6.
3- Clergues. E, Lacroic.ML. La relation d’aide, un projet thérapeutique. La revue de l’infirmière, N° 142, juillet-aout 2008, page 43.
4- Clergues. E, Lacroic.ML. La relation d’aide, un projet thérapeutique. La revue de l’infirmière, N° 142, juillet-aout 2008, page 44.
5- Phaneuf.M. Carl Rogers, l’homme et les idées. Mai 2007, révision février 2013, page 5
Identité, rôle et estime de soi: ce que nous dit Callista Roy
18/12/2021

Infirmière en pratique avancée au sein d’un centre médico-psychologique (CMP), la psychiatre me confie le suivi d’une patiente qui présente une pathologie stabilisée.
Je rencontre donc Delphine, une femme de 40 ans, célibataire, sans emploi, mère de deux enfants (un fils de 18 ans, une fille de 13 ans). Les transmissions préalables du psychiatre me permettent de comprendre que Delphine à une histoire de vie jonchée de traumatismes.
Elle est la deuxième d’une fratrie de trois enfants, élevée par un beau-père, elle n’a jamais connu son père biologique. Elle a peu de liens avec sa famille, sauf sa mère avec qui elle conserve une relation régulière. Le père de son ainé est décédé il y a quinze ans, sa fille, issue d’un deuxième lit, est en garde alternée. Elle consulte au CMP une fois tous les 2 mois depuis de nombreuses années suite au diagnostic de personnalité borderline avec la présence d’une symptomatologie anxio-dépressive. Sur le plan somatique, elle souffre de dénutrition avec des troubles électrolytiques et une anémie, pris en charge par son médecin traitant. Elle est également prise en soin en addictologie pour une dépendance ancienne à l’héroïne et la gestion de ses consommations actuelle de cannabis et de crack.
Lors du premier entretien, Delphine est centrée sur sa difficulté à accepter l’homosexualité de son fils, remettant en cause son éducation ainsi que son lien de filiation. De plus, ses consommations entraînent des conflits dans les relations avec sa fille et le père de cette dernière. Elle se sent attaquée dans son rôle de mère par son ex-compagnon et infantilisée par sa fille. Elle relate aussi son rapport à elle-même altéré.
La dysrégulation émotionnelle est mise au premier plan, elle recherche des moyens pour les annihiler, comme les consommations de produits psychoactifs. Ce qui engendre des difficultés économiques par les dettes qu’elle accumule liées à son impossibilité à dire « non ». La patiente est contemplative dans son processus de changement. Ses objectifs sont la diminution et la gestion des consommations par la gestion des émotions. Elle demande également à être aidée pour parvenir à s’affirmer dans ses choix et son positionnement face à autrui, notamment les dealers, mais aussi avec sa fille et le père de celle-ci. Elle n’évoque pas l’accompagnement des deuils qui sont mis en avant dans son discours (la mort du père de son fils et l’hétérosexualité de ce dernier) qui potentialisent son sentiment d’abandon.
Mon but est donc de travailler sur les conséquences de son trouble de la personnalité borderline et prioritairement sur la gestion de ses émotions. Lors de l’entretien suivant, je propose donc à Delphine les soins possibles au CMP. Nous décidons également ensemble de consultations toutes les trois semaines en relai de ces soins, qui vont permettre une évaluation clinique plus régulière et un soutien supplémentaire dans le renforcement de ses habiletés. En conséquence, j’assurerai la reconduction de son traitement antidépresseurs et l’arrêt progressif du traitement par benzodiazépine, discuté en amont avec son psychiatre. Elle accepte aussi que je fasse le lien avec les différents intervenants du centre hospitalier ainsi qu’avec son médecin traitant.
Regard sur la situation par la théorie de Callista ROY :
Afin de m’aider à comprendre la situation de Delphine, j’ai choisi de l’éclairer par la théorie de soins infirmier de Callista Roy, théoricienne en sciences infirmières, qui qualifie l’Homme « d’être bio psychosocial en interaction constante avec un environnement changeant et ayant quartes modes d’adaptation : besoins physiologiques, image de soi, maîtrise de rôle et interdépendance. » (1)
Il est alors aisé de constater que chez cette patiente, les quatre modes d’adaptation sont dysfonctionnels, liés à des mécanismes régulateurs inadéquats. En s’interrogeant sur ces quatre modes, il apparait difficile de les traiter séparément tant ils sont associés.
Au vu de l’anamnèse et du discours de la patiente, nous pouvons constater des mécanismes régulateurs et cognitifs qui débouchent sur des réponses comportementales inadaptées. Les stimuli proviennent de l’environnement (externes), ce qui est prégnant chez cette patiente par ses interactions avec son entourage. Ils peuvent également résulter de l’individu lui-même (internes) ce qui correspond au dialogue interne de Delphine et ses représentations sur le monde et elle-même. Ces stimuli viennent renforcer sa symptomatologie anxio-dépressive.
Cette évaluation dégage les interventions infirmières et l’élaboration du plan de soin dans le but de restaurer chacun des modes. Il est alors nécessaire de travailler en interdisciplinarité. Mon rôle en tant qu’IPA pourrait alors permettre un suivi plus régulier au CMP pour une évaluation clinique et une reconduction du traitement par antidépresseurs et anxiolytique au plus proche de la symptomatologie. De plus, mon positionnement pourrait fluidifier le parcours de soins tout en maintenant une communication adaptée avec les différents intervenants. Ceci peut être imaginé comme suit pour chacun des modes.
a. Besoins physiologiques
Sur le plan somatique, je commencerai par énoncer le diagnostic infirmier suivant :
- Alimentation déficiente et déficit de volume liquidien, reliés à la consommation de substances au détriment de l’alimentation, se manifestant par la perte de poids, la pâleur des conjonctives et des muqueuses, un déséquilibre électrolytique et une anémie. (2)
Ces troubles sont traitées par son médecin traitant avec la mise en place d’une thérapeutique médicamenteuse avec suivi et surveillance biologique. Sur ce point il est important de maintenir un lien régulier avec le médecin traitant, mais aussi de travailler l’hygiène de vie avec la patiente par un discours de promotion à la santé.
Pour les trois autres modes, un seul diagnostic infirmier peut être formulé, puisqu’ils sont tous trois en interrelation et souvent reliés au contexte :
- Stratégies d’adaptation inefficaces, concomitantes à une faible estime de soi, se manifestant par des comportements manipulateurs inconscient et l’utilisation de substances psychoactives en situation de stress. (2)
Ce diagnostic met en lumière les représentations de Delphine sur le monde. Le troubles de la personnalité borderline se manifeste par sa manière de communiquer et ses interprétations des discours et comportements d’autrui. C’est dans ce sens que sa réponse adaptative amène à des comportements manipulateurs inconscients. L’utilisation de produits stupéfiants est donc une réponse à des émotions qui semblent inadéquates. De plus, elles l’enferment dans son rôle de toxicomane, tant pour son entourage que pour elle-même. Ce diagnostic montre bien la défaillance dans les modes d’interdépendance, de fonction de rôle et d’image de soi. La TCD proposée semble actuellement le plus efficace au regard de la littérature scientifique.
b. Estime de soi
Dans cette situation, au-delà de l’estime de soi, c’est le concept de soi dans son entièreté qui est perturbé.
D’abord, son image corporelle : « l’image corporelle est l’image mentale qu’une personne se fait de son propre corps. [...] Elle comprend aussi la manière dont les autres perçoivent ce corps. » (3) Lors de notre rencontre, la patiente relate un amaigrissement important qui lui procure des difficultés à se reconnaître et à s’appréhender. Parfois, elle optera pour de la vulgarité (ce qui lui est renvoyé par autrui) dans ses choix vestimentaires et son maquillage.
Son but est alors de faire ressortir une féminité qu’elle dit avoir perdue. Elle se retrouve meurtrie par ce qui lui est renvoyé dans son environnement. Au sujet de son identité personnelle : « Le moi moral-éthique est l’aspect de la personnalité qui évalue ce que l’individu affirme être. Le moi cohérent qui s’efforce de maintenir une image de soi stable, même si celle-ci est négative. Le moi idéal qui correspond à la perception de l’individu concernant ce qu’il veut être, faire ou devenir. » (3) Là encore Delphine éprouve des difficultés à faire coïncider une cohérence dans son identité et fait régulièrement preuve de dissonance. Elle montre une incapacité à être à la hauteur de son idéal et de ses attentes, souvent parasitée par le désir d’autrui au détriment du sien.
Enfin, l’estime de soi : « Le degré de considération ou de respect que l’individu a pour lui-même ; c’est la mesure de la valeur qu’il accorde à ses capacités et son jugement. » (3) est également défaillante influençant sa capacité d’adaptation à son environnement.
Ainsi les perturbations du concept de soi font résonner chez la patiente un sentiment d’incompétence, de ne pas mériter d’être aimée et plus globalement de n’avoir aucune valeur. Cette faible estime d’elle-même renforce ses comportements inadéquats, ses pensées parasites et entraîne un cercle vicieux accentuant sa honte et sa culpabilité.
Selon C. Roy, plus l’estime de soi est faible et plus les manifestations qui y renvoient sont nombreuses. Elle les classe selon le type de stimuli qui les a engendrées « Le stimulus peut être focal : la personne se centre sur ce stimulus et dépense beaucoup d’énergie à composer avec celui-ci, contextuel : tous les facteurs environnementaux qui se présente à la personne mais qui ne sont pas le centre de l’attention dans l’immédiat, ou résiduel : la personne peut ne pas avoir conscience de l’influence de ces facteurs. » (1)
Pour répondre à la perturbation de ce mode, un programme d’affirmation de soi est envisagé. En amont, lors des consultations, un travail sur ses pensées automatiques parasites par le biais du système de la flèche descendante permettra d’analyser les distorsions que comporte sa perception d’elle-même. Il convient également de repérer ses compétences et ses réussites en les valorisant.
c. Fonction de rôle
C. Roy définit ce mode comme « les rôles que la personne occupe, lesquels sont définis comme un ensemble d’attentes sociales en regard des rôle occupés. » (4) Dans l’anamnèse de la patiente, on constate que le rôle premier qu’elle s’attribue ou qui lui est attribué par son entourage est celui de toxicomane.
Elle souffre également dans son rôle de mère, se qualifiant de défaillante. Là encore, nous sommes face à des pensées parasites qui la submergent par des ruminations anxieuses. Les rapports avec sa fille sont distants et instables. Elle lui reproche ses consommations, les visites au domicile de tous ses copains, la peur et le sentiment profond qu’elle ne peut pas compter sur sa mère. Ces récriminations sont renforcées par le père qui la renvoie à son statut de toxicomane et de mère incompétente.
On remarque la prégnance du rôle de toxicomane. Celui-ci s’apparente à la théorie de l’étiquetage développée en systémie ou en anthropologie. Ce processus aboutit vers une impasse face au changement puisqu’il fixe la personne dans son état et son identité : « dès lors qu’une personne est étiquetée, il semble qu’elle soit enfermée en un cercle infernal ne connaissant aucune issue. » (5) C’est un processus interactif au cours duquel la patiente est considérée par ses proches comme faisant preuve de comportements inadaptés, ils vont alors les sanctionner. A chaque étape elle va intérioriser l'image que les autres se font d’elle et va s'auto-définir comme déviante, façonnant ainsi tout un pan de son identité. Cette identité va renforcer ses comportements qui, en retour vont solliciter de nouvelles réactions stigmatisantes. Ce qui situe la patiente dans un cercle vicieux répondant à la reconnaissance de son identité. On voit donc bien ici comment peut se faire la transition entre l'attribution de caractéristiques négatives par l'environnement familial à l'encontre de la patiente et l'acceptation de celle-ci. La conséquence de cet étiquetage est l’altération du concept de soi développé ci-dessus.
De plus, avec son fils, son rôle de mère est bouleversé par son dialogue interne et ses valeurs du fait de son homosexualité. Elle vit alors une remise en question à la fois de ce qu’elle avait imaginé pour lui, mais aussi de sa place de belle-mère puis de grand-mère. La honte et la culpabilité sont alors accompagnées de tristesse et de colère. Elle impute la cause de l’orientation sexuelle de son fils à son éducation qu’elle qualifie de dilettante et à l’absence d’une stabilité paternelle. Là-aussi le sentiment d’auto-accusation est présent. Un accompagnement du deuil par la description des étapes est alors à envisager dans le sens de la perte de l’enfant rêvé et des projections qu’elle avait établi. Il est également important de travailler sur ses représentations et ses croyances pour apaiser sa culpabilité. « Les normes sociales ne relèvent pas de la nature ou d’une morale universelle, mais de la culture, d’un construit social. » (6) Une orientation vers la thérapie familiale sera discutée en synthèse avec les différents intervenants.
d. Interdépendance
Ce mode comprend : « Les relations intimes des gens, interactions liées au fait de donner et de recevoir de l’amour, du respect et de l’appréciation. » (4) Sur le plan relationnel, là encore on note des défaillances que je qualifierai de majeures. L’analyse de l’anamnèse de Madame G. montre que chaque difficulté et chaque réponse comportementale inadéquate résulte d’une interrelation qu’elle interprète négativement.
Les répercussions d’un évènement sont présentées dans le triangle de Beck ci-dessous :
Ses difficultés énoncées sont toujours en lien avec son environnement, ce qui déclenche des pensées automatiques négatives avec des ruminations anxieuses amenant à un comportement inadapté (de facto, les consommations de substances psychoactives). Ces dernières amènent de nouvelles critiques de son entourage. Nous revenons alors au stimuli développé ci-dessus.
Si nous regardons plus précisément les manières dont Madame G interagit avec les autres, nous pouvons supposer que la patiente rejoue sans cesse les mêmes schémas. Je peux alors évoquer l’analyse transactionnelle et la notion de jeux psychologiques développé par Eric Berne, psychiatre américain et plus particulièrement la théorie du triangle dramatique de Karpman, également psychiatre américain contemporain de Berne.
Ainsi, Delphine se positionne régulièrement en victime. Son entourage est positionné comme sauveur (ou position qu’elle leur attribue), personnes avec qui elle parvient à établir une stabilité émotionnelle. Ils réduisent ses envies de consommer voire les endiguent par leur omniprésence, le sentiment rassurant, maternant... Par la suite, elle décrit une recrudescence des émotions négatives et des ruminations liées à un reproche qui fait resurgir ses difficultés et entraîne de nouveau des consommations non contrôlées. En renforçant le contrôle pour éviter les usages de produits, l’entourage sauveur devient persécuteur. Delphine, se sent alors enfermée et étouffée par ce manque de confiance qui la renvoie à sa défaillance dans ses différents rôles. L’entourage se sent aussi victime de la situation qu’il ne parvient plus à maîtriser, jusqu’au moment où il décide de prendre de la distance avec la patiente. Elle vit alors la situation comme un échec et éprouve un sentiment d’abandon qui renforce son déficit en estime de soi et par conséquent ses consommations.
L’accompagnement soignant peut aider au repérage de l’entrée dans un jeu ou son positionnement à l’intérieur de ce dernier lors de l’analyse du monde émotionnel. Il est important d’aider à la recherche d’options positives et réalisables afin de pouvoir en sortir et éviter de revivre ses sentiments négatifs.
Il me semble nécessaire d’aider la patiente à améliorer ses compétences relationnelles pour qu’elle soit plus autonome et efficace dans ses rapports avec autrui. « Promotion du processus dynamique qu’est l’adaptation des individus à leur environnement. »(4) Les séances d’affirmation de soi constituent également une aide majeure à la communication et au développement de ces habiletés.
Dans la situation de Delphine, nous sommes bien face à une situation complexe par le travail en interdisciplinarité nécessaire aux soins. Cette collaboration interdisciplinaire permet une vision moins parcellaire de la situation de Delphine. L’apport de la théorie accentue et organise les possibilités du plan de soins.
Par le travail initié et l’accompagnement sécure et plus réguliers, les émotions de la patiente lui paraissent moins envahissantes et lui permettent de prendre du recul sans être dans le passage à l’acte impulsif et la confrontation.
Manon Lazuckiewiez
Sources bibliographiques :
1 Pepin J, Ducharme F, Kérouac S. La pensée infirmière. Montréal: Chenelière éducation; 2010.
2 Herdman TH, Kamitsuru S, NANDA International. Diagnostics infirmiers: définitions et classification 2018-2020. 2019.
3 Townsend MC, Clavet H, Reny P. Soins infirmiers: psychiatrie et santé mentale. Montréal: Éditions du Renouveau pédagogique; 2010.
4 A. Duquette, F. Ducharme, N.Richard, L.Lévesque, JP. Bonin. Elaboration d’un modèle théorique et de déterminants de l’adaptation dérivé du modèle roy. Recherche en soins infirmiers. SEPT 99;(58):77‑86.
5 Lacaze L. La théorie de l’étiquetage modifiée, ou l’« analyse stigmatique » revisitée. Nouvelle revue de psychosociologie. 2008;n° 5(1):183.
6 Goffman E, Kihm A. Stigmate: les usages sociaux des handicaps. 2015.
7 Crocq M-A, Guelfi JD, American Psychiatric Association. DSM-5 ®: manuel diagnostique et statistique des troubles mentaux. 2016.
8 Karpman SB, Lefeuvre J. Le triangle dramatique: comment passer de la manipulation à la compassion et au bien-être relationnel. Malakoff: InterEdition; 2017.
L'hôpital est-il encore le territoire du care?
01/11/2021
Mme H, 70 ans, se présente aux urgences une nouvelle fois pour une ischémie du pied droit. Il s’agit de son 4ème passage ce mois-ci, les équipes transversales de l’hôpital se mobilisent pour l’aider à sortir de cette impasse. Infirmière en pratique avancée au sein de l'unité mobile de diabétologie, je fais sa connaissance.
Elle est atteinte depuis un an d’un cancer du pancréas traitée par chimiothérapie. Des métastases hépatiques et pulmonaires ont été découvertes il y a deux mois. Au cours de l’anamnèse avec le médecin des urgences, elle évoque des malaises hypoglycémiques. En effet, le cancer du pancréas provoque une carence de la production d’insuline. Mme H est suivie en consultation d’endocrinologie. Traitée par insuline, elle reçoit la visite d’infirmières libérales trois fois par jour qui s’assurent de la surveillance et de l’administration d’insuline sur protocole. Elle vit avec deux petits-fils de 19 et 17 ans dont elle a la garde depuis le décès de sa fille et suite à l’incarcération de son gendre. Ses petits enfants seraient déscolarisés et ne vivraient pas chez elle d’après la voisine. Cette dernière s’occupe de Mme H: elle fait les courses et commande les ambulances pour les rendez-vous médicaux.
Devant des incohérences dans son discours, une évaluation gériatrique est demandée. Elle ne met pas en lumière de troubles cognitifs majeurs, dont l’évaluation reste difficile dans un contexte de douleur aiguë, au milieu du service des urgences. Jusqu’ici, elle était autonome pour les actes de la vie quotidienne. Mon évaluation sur le plan de l’équilibre glycémique me donne peu d'informations. Mme H n’a pas son carnet de glycémie avec elle, ni les doses d’insuline que les infirmières lui administrent. Elle ne sait pas dire le contexte de survenue des hypoglycémies, elle n’a pas les coordonnées des infirmières. Les chirurgiens vasculaires proposent à Mme H d’investiguer l’ischémie grâce un doppler programmé dans deux jours, la veille de sa prochaine consultation en oncologie. Le médecin des urgences programme un retour à domicile avec des antalgiques. Je programme un rendez vous de suivi avec un bon de transport.
Le jour de notre rendez-vous, Mme H m’attend sur un fauteuil roulant dans la salle d’attente. Elle marche difficilement, son pied est douloureux et nécrosé au niveau du talon. Elle ne se rappelle pas du motif de la consultation, me dit être rentrée la veille de ses vacances dans la Sartre tandis que j’observe à cette date un compte rendu de consultation d’oncologie. La confusion semble s’être majorée. Sa glycémie est à 2g/L, sa tension est normale, la douleur ne se manifeste qu’à la mobilisation. Elle ne s’est pas présentée au doppler prévu. J’appelle la voisine qui n’était pas au courant du doppler, elle me confie être épuisée, elle-même aux prises avec des problèmes de santé. Elle ne se sent plus capable d’assumer la gestion du quotidien de Mme H. J’arrive à joindre les infirmières libérales, qui n'assurent plus leur passage trois fois par jour, elles pensaient que Mme H était hospitalisée depuis son passage aux urgences. Elles me décrivent également un maintien à domicile difficile. J’adapte le protocole d’insuline pour éviter tout risque d’hypoglycémie. La patiente souhaite rentrer à domicile aujourd’hui mais elle souhaite avoir une prise en charge pour son pied. Une hospitalisation de jour en oncologie est prévue le surlendemain.
J’alerte le service d’oncologie pour qu’elle puisse être hospitalisée à l’issue de sa chimiothérapie mais les lits se font rares en oncologie et le problème de Mme H n’est pas tumoral mais vasculaire. Sur le plan vasculaire, il n’y a pas d’indication opératoire donc une hospitalisation n’est pas envisageable. De plus, la patiente est trop jeune pour bénéficier d’une prise en charge gériatrique.
La spécialisation des services hospitaliers est un obstacle bien connu à l’approche globale des patients. Une étude sociologique sur l’intervention des équipes mobiles hospitalières le décrit. Les patients doivent correspondre au profil des patients recrutés habituellement, un bon profil est naturellement apprécié. Les retours à domicile incertains, les situations complexes sont plus difficiles à faire admettre. “Face aux obstacles posés par l’ordre hospitalier, la force de conviction est soumise à rude épreuve et peine à instaurer une dynamique de coopération avec certains services hospitaliers. Comment l’équipe mobile peut-elle trouver sa place dans la division du travail hospitalier? (...) Exercer en d’autres territoires professionnels oblige donc à déployer tout un art diplomatique.” (1)
Le savoir infirmier mis en œuvre peut être analysé grâce au cadre théorique de Lechasseur. Selon les différents auteurs ayant contribué à la formalisation des savoirs infirmiers (Carper en 1978, White en 1995, Chinn et Kramer en 2008 et enfin Lechasseur en 2009), plusieurs savoirs sont nécessaires à l’infirmière pour comprendre les problèmes et les questions disciplinaires. Ces savoirs composent le savoir infirmier, et c’est pourquoi il importe que les infirmières intègrent ces divers savoirs pour exercer une pratique efficiente ou centrée sur la globalité de la personne guidée par un souci d’excellence (2).
Malgré des passages itératifs aux urgences, décidés par la voisine ou les infirmières libérales, Mme H n’a jamais été hospitalisée. Le retour à domicile est inacceptable pour la patiente qui ne peut plus gérer son quotidien et son aidante qui ne peut plus assumer le travail de coordination nécessaire comme la gestion des rendez vous ou la commande des ambulances. Seule la connaissance du contexte permet de se rendre compte de l’importance de l’hospitalisation. Le savoir éthique exige la compréhension des différentes positions philosophiques de ce qui est juste et bon, et de ce qui est souhaitable pour la personne. Il rejoint d’abord et avant tout un processus créatif, conscient et raisonné qui permet de clarifier les valeurs et d’explorer les alternatives lors d’une prise de décision, concrétisée par une action appropriée (2).
Le savoir contextuel permet aux professionnels de saisir une situation particulière et d’adapter les conduites pertinentes selon le contexte. Il comprend des dimensions procédurale, matérielle, organisationnelle et sociale. La patiente ne peut pas être admise dans un service spécialisé, puisqu’elle ne relève pas d’une seule spécialité. Les équipes mobiles construisent nécessairement un réseau informel au sein de l’hôpital (1). J’interviens de nombreuses fois au sein du service de médecine interne à l’occasion de la mise sous corticoïdes qui déséquilibrent les glycémies des patients. J’y ai développé une relation de confiance avec l’équipe médicale (mise en œuvre du savoir interpersonnel). Je présente alors directement la situation de Mme H et les problématiques au médecin interniste qui réserve un lit et autorise une admission directe au sein de son unité après l’hôpital de jour d’oncologie. Je préviens l’hôpital de jour d’oncologie, puis l’assistante sociale de médecine interne en lui transmettant les éléments pouvant lui être utiles afin qu’elle poursuive certaines démarches initiées par l’équipe mobile de gériatrie. Je préviens la voisine pour m’assurer du transport sanitaire ce jour-là, ainsi que les infirmières libérales.
Mme H décédera 3 semaines plus tard en unité de soins palliatifs, après avoir revu sa famille.
L’infirmière est définie par Michel Nadot (3) comme “médiologue de santé”, jouant le rôle d’intermédiaire culturel entre trois ensembles culturels:
- le corps soignant: prise en compte de l’humain, de la douleur, de l’épuisement des aidants.
- le corps médical: compréhension des problèmes médicaux et des éléments de surveillance, orientation vers le service adapté à une prise en charge systémique.
- l’institution: prise en compte de la dimension sociale par une alerte précoce au service social, arrêt des passages itératifs aux urgences, amélioration de la trajectoire du patient
Ne pas se satisfaire d’une situation que l’on juge injuste pour le patient est important pour rester en accord avec ses valeurs et ne pas s’épuiser. L’advocacy dans les soins infirmiers consiste entre autres choses à veiller aux droits des patients et les faire respecter par les autres professionnels gravitant autour du patient. L’infirmière “agit au nom du patient”, elle est sa porte-parole dans le cas où ce dernier rencontre des difficultés à s’auto-défendre, elle plaide donc en sa faveur et intercède auprès de l’équipe pluridisciplinaire (4). En 2000, le rôle d’advocacy a été reconnu comme un rôle clé de l’infirmière par le CII (Conseil International des Infirmières)*.
Diane BARGAIN
Bibliographie:
(1) Castra, M., & Sainsaulieu, I. (2020). Intervenir sur un autre territoire professionnel. Equipes mobiles et services « sédentaires » à l’hôpital. Sciences sociales et santé, Vol. 38(4), 47‑74.
(2) Milhomme, D., Gagnon, J., & Lechasseur, K. (2014). L’intégration des savoirs infirmiers pour une pratique compétente en soins critiques : Quelques pistes de réflexion. 11(1), 10.
(3) Nadot, M., Busset, F., & Gross, J. (2013). L’activité infirmière ; le modèle d’intermédiaire culturel, une réalité incontournable (Estem).
(4) Debout, C., (2009). L’advocacy (Nursing advocacy). In Formarier, M. & Jovic, L. (Ed.) Les concepts en sciences infirmières. (pp. 56-58). Lyon: Editions Mallet conseil.
La relation interpersonnelle en addictologie
28/08/2021

Je suis Infirmière en Pratique Avancée (IPA) au sein de l’Equipe de Liaison et de Soins en Addictologie (ELSA) de mon établissement. J’exerce ma profession d’IPA selon la définition d’Hamric de l’Infirmière Spécialiste Clinique (ISC). J’assure donc conjointement une activité clinique et des mandats pédagogiques, de leadership clinique et de recherche.
Je rencontre pour la première fois Monsieur M à sa demande. Il a 32 ans, et présente une schizophrénie stabilisée par des traitements antipsychotiques. Il est suivi dans un Hôpital de Jour (HDJ) à raison de 3 demi-journées par semaine depuis 8 ans. Il s’y rend pour participer à des ateliers de groupes et s’entretenir avec son médecin psychiatre une fois par mois. Monsieur M est sans emploi, il n’a jamais travaillé, il vit chez ses parents. Monsieur M est fumeur depuis l’âge de 17 ans. Il n’a jamais essayé d’arrêter de fumer. Il voit mon travail auprès d’autres patients de l’HDJ qui arrivent à diminuer leurs consommations tabagiques. Il me sollicite dans le même but. Il se présente la semaine suivante à la consultation. Il est ponctuel. Je fais la connaissance d’une personne motivée par l’envie d’arrêter son tabagisme mais profondément anxieux à l’idée de ne plus fumer. Mr M n’est pas dans le déni de sa consommation et particulièrement des répercussions que cela engendre : « Je n’ai plus de plaisir à fumer, je suis devenu un esclave. Je ne me sens plus libre, je dois toujours penser à avoir des cigarettes, anticiper le week-end ou parcourir les quatre coins de la ville pour trouver une épicerie de dernier recours quand tout est fermé ».
Ses verbatims sont forts. Le patient perçoit le tabagisme comme un problème. Il souhaite ouvrir la discussion sur l’arrêt du tabac, même s’il est ambivalent. Il montre son intention d’arrêter. Il est au stade de l’intention. Pour apprendre à le connaître, à identifier ses représentations du sevrage tabagique et le rassurer, nous échangeons. Je me présente et lui précise mon travail. Je lui explique que je suis là pour l’accompagner et non pour le juger. Que notre relation doit être basée sur la confiance mutuelle. Par cette conversation bienveillante et empathique, j’essaie d’établir une relation d’aide. La relation d’aide est quelque chose d’extrêmement délicat, comme l’explique Hildegarde Peplau (1995). Elle considérait le soin comme « un processus interactif entre une personne ayant besoin d’aide et une autre capable de lui offrir cette aide ». Une relation dite interpersonnelle est d’autant plus importante lorsque l’on parle de santé mentale et plus particulièrement dans le cas de troubles addictifs. Les personnes souffrant d’une maladie psychiatrique et d’un ou plusieurs troubles de dépendance sont souvent soumis aux préjugés, aux jugements sociaux .
Pour cet accompagnement spécifique, je me suis appuyée sur l’ancrage disciplinaire de Hildegard Peplau, théoricienne en soins infirmiers abordant la relation interpersonnelle, utilisé fréquemment en psychiatrie . Pour expliciter les quatre étapes dynamiques de la relation, je vais les exposer et faire le lien avec la situation de Mr M.
La théorie d’une expérience partagée
Premièrement la phase d’orientation, ce temps d’accueil est un moment précieux. Tout au long du processus de soins, l’interaction évolue, les points de vue vont changer, mais c’est la relation qui va être instaurée qui va permettre d’assurer un équilibre au sein de nos échanges. J’essaye de comprendre comment le patient voit sa maladie, comment il l’intègre et quel est son souhait concernant sa demande d’aide autour du tabac. J’instaure un climat propice à la communication et à une confiance mutuelle. Cette première étape constitue une phase socle de l’accompagnement qui pourra donner lieu à une prochaine étape constructive de l’évolution personnelle et sociale du patient. Mr M connaît le diagnostic de sa pathologie psychiatrie. Il est observant et régulier dans ses suivis. Il gère efficacement sa maladie au quotidien.
La phase d’identification
Cette phase permet au patient d’identifier la personne qui va l’aider, de pouvoir parler de ses craintes sans être jugé et d’installer une relation de confiance. Mr M verbalise une demande claire. Il souhaite diminuer son tabagisme et me demande de l’aider. Il verbalise ses craintes : « J’ai peur, j’ai peur d’être mal, nerveux, de prendre du poids, comment je vais m’occuper ? je ne me vois pas sans cigarettes ».
Mr M a commencé à fumer à l’âge de 15 ans et de façon quotidienne à 17 ans. Rapidement, sa consommation a augmenté. Depuis 15 ans, il fume un paquet de 20 cigarettes par jour. Il veut diminuer de 5 cigarettes par jour sa consommation. En exprimant ses craintes et ses sentiments je sais qu’une relation de confiance est née. Peplau écrit que le patient va aussi s’identifier au soignant afin de mieux gérer sa maladie. Les soins infirmiers vont aider le patient à reconnaître ses ressources et les développer. La relation soignant-soigné encourage le patient à développer sa personnalité et remplacer son sentiment d’impuissance par de la créativité et/ou de la productivité.
Je réponds aux questions de Mr M et lui communique des informations et des explications. Par mon expérience professionnelle et les données disponibles dans la littérature, je sais que les rechute sont moins fréquentes lorsqu’on arrête totalement son tabagisme. Mais il ne se sent pas prêt et souhaite diminuer dans un premier temps sa consommation à 15 cigarettes par jour. Je le laisse choisir. Le projet de soin, pour qu’il soit réalisable, doit être décidé avec le patient. Ainsi, j’accepte son choix et établit avec lui des stratégies à mettre en place pour l’accompagner. Je lui présente les différents substituts nicotiniques. Il choisit de mettre un patch de nicotine dosé à 14mg/24h et de prendre ponctuellement dans la journée 4 gommes à 2mg de nicotines par jour. Je lui propose de mettre 15 cigarettes dans un paquet pour qu’il visualise tout au long de la journée, lorsqu’il prendra une cigarette le nombre qu’il lui reste.
Cette stratégie lui plaît beaucoup, mais je constate que Mr M reste inquiet, je lui en fait part. Pour encadrer au mieux les choses, je lui propose d’écrire maintenant les moments de la journée ou il souhaite fumer. Il positionne ses 15 cigarettes et les moments où il va prendre une gomme nicotinique pour anticiper le manque. Cette stratégie, redonne de la confiance au patient. C’est l’exercice du maternage psychologique. Les objectifs sont multiples, ils permettent d’encadrer les choses, d’apporter de la sécurité, de garantir la relation et surtout de satisfaire les besoins du patient.
La phase d’exploitation
Une semaine après, Mr M a dépassé ses objectifs. Il est souriant et heureux de m’annoncer qu’il fume 12 cigarettes par jour. Je le félicite pour sa volonté et son courage. La compréhension et la détermination de Mr M lui ont permis de réduire son tabagisme et de dépasser ses objectifs de sevrage. Les semaines vont suivre et il va maintenir cette consommation. Nos entretiens seront toujours aussi réguliers, une fois par semaine. Deux mois plus tard, confiant, il décide d’arrêter les substituts nicotiniques sans m’en parler. La semaine suivante, lors de l’entretien, il m’annonce qu’il a rechuté et qu’il fume à nouveau 20 cigarettes par jour. Il est déçu. Je le rassure et dédramatise les choses. Je lui explique que c’est une expérience qu’il doit garder en mémoire. Que cela lui permet de se rendre compte que les substituts lui sont d’une grande aide et qu’il est capable d’y arriver. Il a fait le choix d’arrêter les substituts nicotiniques car il se sentait bien, un ressenti fréquent lors des sevrages. Je lui demande s’il souhaite à nouveau tenter une nouvelle diminution ? Il me répond : « Réduire c’est trop difficile, je veux arrêter compétemment ».
Je suis fière de lui et de sa prise de décision. Je l’encourage. Il veut commencer dès le lendemain. Pour ce nouveau projet de soin, nous adaptons les substituts nicotiniques. Je le revois la semaine suivante. Il est abstinent, il a bonne mine, mais moralement c’est difficile. Il verbalise un mal-être : « Je ne me reconnais pas sans cigarette, j’ai l’impression d’être quelqu’un d’autre, je rêve la nuit que je fume et je me réveille brutalement ». Pour l’accompagner et renforcer sa motivation, j’utilise des techniques de Thérapie Comportementale et Cognitive (TCC). Nous effectuerons ce travail pendant plusieurs séances.
La phase de résolution
Mr M est abstinent depuis maintenant 4 mois. Nous avons espacé les entretiens et avec son accord je le vois une fois par mois. Nous avons diminué les substituts nicotiniques. Il ne prend plus de gomme et met un patch de 7mg/24h. Mr M arrive au rendez-vous souriant, il a bonne mine. Je m’aperçois qu’il a perdu 4 kg, lui qui était en léger surpoids. Il m’annonce qu’il s’est remis au sport, qu’il va faire du vélo sur les bords de Marne et qu’il fait attention à son alimentation. Les bonnes nouvelles se suivent, il a rencontré l’assistance sociale de l’HDJ pour lui demander d’intégrer un Etablissement et Service d'Aide par le Travail (ESAT) en jardinerie et a formulé le souhait d’avoir un logement.
Cette situation rend concrète cette phase de résolution. Elle met en évidence l’évaluation du degré d’atteinte des buts du patient, de la satisfaction de ses besoins et de l’émergence de nouveaux besoins plus matures. Ce savoirs acquis permet au patient de mettre fin au suivi avec moi.
Un mois après ce dernier entretien, il a pris ces fonctions au sein d’un ESAT en jardinerie. Son employeur étant très satisfait de son travail lui a proposé un logement social juste à côté du site. Mr M a accepté son offre.
Conclusion
La relation interpersonnelle vise à développer les compétences du patient. Cette théorisation permet également au soignant de l’accompagner en ne faisant pas pour lui mais avec lui. Cette relation est égalitaire. Le patient est expert de sa personne, de sa maladie et l’ISC experte en clinique et en addictologie. Le « prendre soin » infirmier va bien au-delà de l’application de techniques. Il tient avant tout à la qualité de la relation que l’infirmière établit avec le patient et à la manière dont elle l’utilise à des fins thérapeutiques. La réussite de son sevrage tabagique complet a permis à Mr M d’avoir une meilleure estime de lui, de gagner en qualité de vie et de réaliser des objectifs de vie longtemps pensés comme inatteignables.
Virginie Tardivel.
Pour aller plus loin :
Peplau, H (1995). Les relations interpersonnelles en soins infirmiers. Paris : interEdition
Chalifour, J. (1990). La relation d’aide en soins infirmiers une perspective holistique-humaniste. Paris : Edition Lamarre
Haute Autorité de Santé (2014). Arrêt de la consommation de tabac : du dépistage individuel au maintien de l’abstinence en premier recours.
La cohérence inter-institutionnelle
10/07/2021

L’accompagnement global des enfants et des adolescents suivis en psychiatrie est généralement caractérisé par la diversité des professionnels et des institutions engagées. Les phénotypes cliniques complexes sont généralement corrélés avec des modalités d’accompagnement pluri-institutionnels.
La notion de cohérence inter-institutionnelle traduit la qualité de l’organisation et de la coordination des différentes institutions qui composent l’accompagnement global. Cette cohérence est un élément essentiel d’une prise en soin pluridisciplinaire. Elle permet à l’enfant ou à l’adolescent de sentir qu’il est entouré par des professionnels qui sont en accord sur un pacte commun qui les unit.
Cet accord ne signifie pas que ces professionnels sont pour autant identiques dans leurs positionnements et dans leurs hypothèses de travail. C’est justement parce que ces professionnels peuvent échanger sur leurs points de vue différents et complémentaires qu’ils vont pouvoir fabriquer de la cohérence institutionnelle.
Ces échanges ne visent pas à uniformiser les réflexions et les individualités. La reconnaissance de la légitimité des différents avis de l’ensemble des professionnels par l’ensemble des professionnels nécessite un effort d’organisation et de coordination.
Cette reconnaissance permet une analyse plus objective, complexe et nuancée. Le partage d’une représentation commune de l’ensemble de la situation favorise la possibilité de créer, maintenir ou renforcer un processus de prise en soin dynamique.
La confrontation de différents avis ne doit pas induire hiérarchisation de valeur entre les professionnels. Ce n’est pas parce que le symptôme d’un enfant ou d’un adolescent s’exprime avec un professionnel et pas un autre qu’il faut en déduire une supériorité de compétences de l’un sur l’autre.
Cette reconnaissance des différents avis ainsi que la volonté de les articuler permet de lutter contre les ruptures de soins et les organisations de soins pathogènes. La perception de dissensions entre les professionnels et les institutions par l’enfant ou l’adolescent ne peut être que délétère.
L’intensité de l’engagement psychique que nécessite l’accompagnement d’enfants ou d’adolescents présentant des troubles psychiatriques peut amener les professionnels à céder à des mouvements de clivages et de projection à l’égard de leurs partenaires.
De ce fait, la cohérence institutionnelle est toujours en danger. Son maintien nécessite un effort constant de la part des professionnels et des institutions.
La crise sanitaire actuelle ne faisant que participer cette menace, cette notion apparaît plus que jamais comme essentielle à considérer.
Rémi Izoulet.
Infirmier Spécialiste Clinique
L'empathie dans le soin
06/06/2021
Depuis la loi Hôpital, Patients, Santé et Territoires (HPST) de 2009, l’éducation thérapeutique du patient (ETP) est devenue un outil incontournable dans la prise en charge des patients atteints de maladies chroniques. Lors de ce processus permettant au patient d’acquérir et/ou de conserver des compétences pour vivre de façon optimale avec sa (ses) maladie(s), le soignant va notamment être amené à utiliser la technique de la relation d’aide, méthode inspirée des travaux du psychologue nord-américain Carl Rogers. Pour cet auteur, il est nécessaire de percevoir, de l’intérieur, les réactions et les sentiments de l’Autre tels qu’ils lui apparaissent, et de lui communiquer cette compréhension : « Être empathique, c’est percevoir le cadre de référence interne d’autrui aussi précisément que possible et avec les composants émotionnels et les significations qui lui appartiennent comme si l’on était cette personne, mais sans jamais perdre de vue la condition du « comme si ». Ainsi, l’empathie permet de participer de façon aussi intime que possible à l’expérience de l’Autre tout en demeurant émotionnellement indépendant. Rogers a beaucoup insisté sur la notion de « comme si » : pour conserver sa posture de soignant (et être en mesure d’accompagner l’Autre), il ne faut pas instaurer de relation fusionnelle et garder en tête que l’on vise à ressentir ce que vit l’Autre, en ayant bien conscience que cela est quasiment impossible.
Élément clé de la relation d’aide rogérienne, le concept d’empathie est considéré comme nomade et se retrouve dans de nombreuses autres disciplines. Il est apparu en premier chez les esthéticiens avant d’être utilisé en psychologie, en philosophie ou encore en psychanalyse. Il a aussi sa place en éthologie : Frans de Waal considère en effet que l'empathie est une caractéristique universelle des mammifères. Les neurosciences, avec notamment la découverte des neurones-miroirs, permettent de mieux comprendre les mécanismes de l’empathie. Lorsque l’on observe une émotion chez l’autre, par exemple le dégout, les neurones-miroirs s’activent et nous permettent d’éprouver, bien qu’à un degré différent, cette même émotion. Cette réponse n’est néanmoins pas automatique et dépend de l’évaluation que l’on en fait. Ainsi, la réaction neuronale sera moins forte si on estime que la douleur ressentie par l’autre sert à soigner.
Dans le champ des soins infirmiers, les différentes définitions, parfois divergentes, en font un mot-valise difficile à appréhender. Les controverses autour de ce concept reposent essentiellement sur la place des affects. Le risque étant de se laisser envahir par nos émotions, de ne plus maitriser la distance protectrice et de perdre ainsi en efficacité. Et pourtant, au-delà des compétences techniques, les patients attendent surtout de nous une présence humaine et bienveillante. Dans son analyse du concept, Formarier conclut que l’empathie est la capacité cognitive et affective des soignants à comprendre la perspective subjective de l’autre personne tout en gardant leur distance émotionnelle. Selon cet auteur, elle constitue le socle d’une relation de confiance entre soignant et soigné.
Le processus d’empathie
Ressentir et penser sont les deux facettes principales de l’empathie : l’une est émotionnelle, l’autre cognitive. La composante émotionnelle de l’empathie consiste en une réaction automatique et non intentionnelle. Ainsi, lorsque nous voyons quelqu’un pleurer, nous sommes nous-même affectés. Il est intéressant de noter que pour certains auteurs, cette dimension n’existerait pas dans l’empathie : ils estiment que si elle est présente, nous ressentons alors de la sympathie pour l’Autre. La composante cognitive est quant à elle la capacité de se représenter les états mentaux de l’Autre grâce à un système conceptuel (théorie de l’esprit pour les cognitivistes ou mentalisation pour les psychanalystes). La fonction de l’empathie est donc de nous permettre de comprendre les autres et, ainsi, de nuancer notre point de vue en y intégrant celui d’autrui. Elle nous rend tolérant et bienveillant. L’empathie participe ainsi à notre socialisation en favorisant la solidarité et en permettant l’intériorisation des normes sociales.
Le processus d’empathie comporte trois degrés : l’identification, la reconnaissance mutuelle et l’intersubjectivité. L’identification consiste à comprendre le point de vue de l’autre et ce qu’il ressent. Cela ne signifie pas que l’on se mette totalement à sa place mais qu’une résonance s’est établit. On peut s’identifier tout aussi bien à une personne réelle qu’à un personnage fictif (héros de dessin animé ou de roman par exemple). La reconnaissance mutuelle se fonde sur la réciprocité : je m’identifie à l’Autre et je lui accorde le droit de s’identifier à moi. Elle implique donc un contact direct ainsi que tous les gestes expressifs par lesquels j’atteste accepter de faire de l’autre un partenaire d’interactions. Inversement, l’absence de cette médiation expressive revient à nier l’existence de l’autre. L’intersubjectivité, quant à elle, consiste à reconnaître à l’Autre la possibilité de m’éclairer sur des parties de moi-même que j’ignore.
D’un point de vue communicationnel, l’empathie s’appuie sur l’échoïsation corporelle, c’est à dire ce qui se passe entre les individus, le plus souvent de façon non consciente. Elle inclut la parole, mais aussi la voix, les mimiques, les postures, les gestes, le rythme de parole et de mouvements et leur amplitude. Cette sorte d'imitation induit des affects similaires et permet ainsi l'identification. Par exemple, le fait de mimer très correctement des émotions (tristesse, peur, colère, joie) éveille en nous ces affects, et P. Ekman et coll. ont même démontré que les zones cérébrales correspondantes à chacune d'elles sont alors activées. Il est intéressant de noter que nous avons tendance à adapter nos expressions faciales à celles de l’Autre, et ceci dans un laps de temps de 30 secondes environ dès le début de l'interaction, sauf si nous avons des sentiments négatifs à son égard (un manque d'empathie). Dans ce cas, les mimiques ont tendance à rester différentes, voire opposées (sourire en face d'une expression de colère, par exemple). Par ailleurs, il semblerait qu'il soit plus difficile d'éprouver de l'empathie pour une personne physiquement très différente de soi.
Comment utiliser l’empathie ?
L’empathie devrait constituer la base de notre pratique. Sans elle, les soins ne sont que l’application de techniques. Et pourtant, elle est souvent banalisée, dénigrée, galvaudée. On croit souvent qu’elle relève soit d’une communication ordinaire, soit d’une façon d’être complexe, un peu artificielle et utopique. Pourtant, l’empathie est un outil de travail qui devrait pénétrer nos échanges quotidiens et nos gestes techniques courants, comme par exemple : laisser au patient le choix de décider (le moment approprié pour la toilette par exemple), respecter sa liberté d’expression, l’inviter à poser les questions qui lui importent, le regarder dans les yeux, se pencher vers lui, ne pas le mettre mal à l’aise en lui faisant éprouver un sentiment d’infériorité, utiliser un langage accessible, ne pas lui couper la parole…Il n'est certes pas toujours facile d'acquérir en toute situation l'empathie souhaitable. Par exemple, certains patients peuvent ressentir de l’humiliation lors d’une situation de soin et pourront avoir tendance à nous le faire sentir en nous humiliant aussi. Travailler nos propres émotions, même en supervision, n’est pas toujours chose aisée. Nous avons tous tendance à ne pas approcher les thèmes qui nous sont personnellement difficiles. Ces « évitements » sont importants à reconnaître, et, dans la mesure du possible, à combattre par un travail intérieur. Respectons cependant aussi nos limites. Plusieurs études démontrent que des interactions empreintes d’empathie contribuent à diminuer l’anxiété et la détresse des patients, à augmenter leur satisfaction des soins reçus, à diminuer la douleur physique, à renforcer l’adhérence au plan de traitement et l’auto-gestion des maladies chroniques mais aussi à harmoniser les interventions en soins infirmiers et à valoriser leur pratique chez les infirmières.
Pour conclure, l’empathie facilite la relation thérapeutique, par conséquence, elle favorise la prise en soins des patients. Il semble donc nécessaire de reconsidérer ce concept souvent banalisé. En effet, en faisant l’effort de comprendre les personnes que nous soignons et accompagnons, en leur accordant notre présence pleine et entière, notre travail ne pourra en être que facilité. (Ré)apprenons donc à nous concentrer sur l’essentiel : la spécificité de l’Autre. Cela pourrait nous éviter bien des écueils dans notre pratique quotidienne, notamment celui de nous enfermer dans nos représentations.
Sources:
Formarier M. La relation de soin, concepts et finalités. Recherche en soins infirmiers. 2007; 89: 33-41.
Jorland G. « Empathie et thérapeutique », Recherche en soins infirmiers, vol. 84, no. 1, 2006, pp. 58-65.
Lecomte J. « Empathie et ses effets », EMC (Elsevier Masson SAS, Paris), Savoirs et soins infirmiers, 60-495-B-10, 2010
Rogers (C), A way of being, Boston 1980, Houghton Mifflin compagny, cité par Decety, L’empathie 2004, p 59.
Simon E, « Empathie », in Monique Formarier et al., Les concepts en sciences infirmières (2ème édition), Association de recherche en soins infirmiers (ARSI) « Hors collection », 2012 (), p. 168-171. DOI 10.3917/arsi.forma.2012.01.0168
Simon E. « Processus de conceptualisation d'« empathie » », Recherche en soins infirmiers, vol. 98, no. 3, 2009, pp. 28-31.
Tisseron S et Bass H. « L'empathie, au cœur du jeu social [*] », Le Journal des psychologues, vol. 286, no. 3, 2011, pp. 20-23.
http://oriiml.oiiq.org/volume-09-numero-05/tendances-infirmieres consulté le 23/4/2021
http://www.prendresoin.org/wp-content/uploads/2014/06/Efficacite-et-empathie-en-soins-infirmiers.pdf consulté le 21/4/2021
https://www.revmed.ch/RMS/2005/RMS-5/30166 consulté le 19/4/2021
Nolwenn Gérard
Infirmière Spécialiste Clinique
Le trauma, ou comment le reconnaître
02/04/2021

La France n’a pas été épargnée par les attentats en 2015. En effet, entre le 7 et le 9 janvier des attaques terroristes islamiques ont ciblé le journal Charlie Hebdo, des policiers et des clients de l’Hyper Cacher. Puis la France a été touchée en plein cœur le 13 novembre. Le Stade de France (SDF), les différents terrasses et restaurants du 10ème et 11ème arrondissements parisiens (Le Carillon, Le Petit Cambodge, A la Bonne Bière, Casa Nostra, La Belle Équipe et le Comptoir Voltaire) et enfin, la salle de spectacle « Le Bataclan » seront frappés.
Le 13 novembre 2015, chacun d’entre nous sait où il était, ce qu’il faisait , jour inoubliable pour le peuple français : des centaines de personnes blessées et décédées, des personnes traumatisées physiquement et psychologiquement durablement, des blessures visibles et invisibles d’un traumatisme physique et / ou psychologique.
Ces attentats ont provoqué une pathologie connue du traumatisme, l’état de stress post-traumatique (ESPT) mais peu connue pour bon nombre d’entre nous.
Pourtant, cette pathologie psychiatrique n’est pas nouvelle. Elle a été découverte au retour des soldats de la guerre. En effet, cette affection était connue sous le nom de «soldier's heart» (trouble affectif du soldat) pendant la guerre de Sécession. En France, elle a été découverte au retour des soldats de la Première Guerre Mondiale, souffrant notamment du «syndrome du vent du boulet». Le sifflement des obus perturbait leur sommeil jusqu’à provoquer des cauchemars. Mais il était alors impensable de penser qu’ils souffraient au niveau psychologique. Ils rentraient chez eux comme si de rien n’étaient, même si leur vie avait basculé après des mois passés à subir, entendre et voir des scènes dramatiques, pour ne pas dire « inhumaines ». Ce fut plutôt après la fin de la guerre du Viêt Nam que des psychiatres américains constatèrent aussi, chez des soldats vétérans, des troubles de la personnalité, des cauchemars, ainsi qu’une tendance aux conduites à risque. L'expression «stress de combat» fut alors employée, avant d’être appelée «syndrome de stress post-traumatique».
«L’ESPT est bien distinct des autres pathologies psychiatriques, avec sa sémiologie propre qui n’intervient qu’en présence du trauma» (Rechtman, 2002, p. 792). D’ailleurs, au niveau anthropologique, « l’ESPT est un des rares diagnostics que les individus acceptent et dont ils n’ont la crainte de parler. L’ESPT rompt avec l’image habituellement défavorable de la maladie mentale » (Rechtman, 2002, p. 775) «probablement par le fait que le traumatisme peut survenir chez n’importe quel individu» (Rechtman, 2002, p. 791). En effet, «l’ESPT est susceptible d’entrer dans la vie de tout le monde sans distinction possible en amont. Tant que l‘on ne vit pas un traumatisme qu’importe sa nature, on ignore l’ESPT. Le trauma est donc une rencontre entre un événement hors du commun (effroi) et un destin individuel» (Rechtman, 2002, p. 785) avec tout ce que cela comporte surtout au niveau émotionnel car il n’y a pas de trauma sans émotion.
SIGNES CLINIQUES DE ESPT
Pour que l’état de stress post-traumatique (ESPT) soit diagnostiqué, il faut que les signes ci-dessous soient présents depuis plus de trois mois (Lacambre & Baccino, 2015).
- La dépression réactionnelle
Signes dépressifs associés à des idées de culpabilité d’avoir survécu ou provoqué l’accident, des idées de responsabilités comme d’avoir laissé partir la victime / agresseur, idées suicidaires, abus de substance (exemple l’alcool dans un but anxiolytique). Troubles du sommeil importants avec des difficultés d'endormissement, des réveils nocturnes, un sommeil léger mais aussi des sursauts et de nombreux éveils inquiets au milieu de la nuit. Tous ces signes peuvent entraîner une irritabilité.
- Le syndrome de répétition
Apparition, de jour comme de nuit, de signes tels que des souvenirs intrusifs et envahissants, des flashbacks, des reviviscences, des cauchemars, des réveils brutaux en état de stress. Mais aussi des signes neurovégétatifs comme une tachycardie, des sueurs, une pâleur, des tremblements, des phénomènes de dépersonnalisation ou encore de déréalisation, un état oniroïde (impression d’être réveillé en phase d’endormissement), des amorces mnésiques (odeurs de cigarettes, de cirage, des vêtements…) qui peuvent réactiver le trauma, des conduites d’évitement à type de symptômes anxieux (attaques de panique, crise d’angoisses…) ou des symptômes phobiques (peur, agoraphobie, tunnel, ascenseurs…).
- L’hypervigilance
Elle amène une insécurité permanente. La personne est sur le qui-vive, en état d’alerte, elle explore / scrute de manière anxieuse l’environnement qui l’entoure.
SONIA¹
Sonia, 20 ans. Je la rencontre en diabétologie, lorsque j’étais Infirmière Diplômée d’Etat (IDE) de liaison psychiatrique, pour une décompensation de diabète. Elle est diabétique depuis l’âge de 12 ans. Elle connaît sa pathologie sur le bout des doigts mais son diabète est déséquilibré. Son diabétologue suspecte une dépression.
Lors de mon entretien IDE, je fais l’évaluation du syndrome dépressif. Mais quelque chose me questionne, assez vite. Je sens qu’il y a quelque chose qu’elle n’ose pas m’avouer et qui pourrait me permettre de mieux comprendre ce qu’elle vit en ce moment. Je la questionne sur les différents signes de la dépression et notamment sur le sommeil. Au départ, elle m’informe qu’elle dort bien. Mais je la trouve triste, son corps est renfermé sur lui-même, je sens qu’il y a quelque chose qu’elle n’ose pas me dire. J’utilise une voix douce et sereine afin qu’elle prenne confiance. Je lui demande juste : « vous êtes sûre ? ». C’est alors que Sonia, me décrit des flashs back, des reviviscences et des cauchemars qui la réveillent en état de stress. Elle va donc se réfugier vers de la nourriture sucrée, ce qui perturbe son diabète. Il y avait aussi des crises d’angoisses dans la journée (oppression, tachycardie, sueurs, tremblements) depuis plusieurs mois. Mais pourquoi ces symptômes ? C’est en utilisant l’écoute active que j’apprends que Sonia a fait, plusieurs mois avant, deux interruptions volontaires de grossesse (IVG) dont une chirurgicale. La nuit, elle se revoyait sur cette table d’opération, elle se voyait mourir. Elle ne comprenait pas pourquoi ces images venaient à elle, surtout la nuit. Elle y pensait sans cesse, même dans la journée. Une tristesse de l’humeur et la culpabilité étaient aussi présentes, sans parler de l’odeur du bloc opératoire. D’origine musulmane, ses parents étaient avertis de sa relation avec son compagnon mais pas de leurs relations intimes. Pour elle, il lui était impossible d’en informer ces derniers, par peur des représailles de son père. Elle a donc fait ses deux IVG sans l’annoncer à sa famille qui, pour elle, n’était pas en mesure de les comprendre. Seul son petit ami le savait et la soutenait. Je lui ai parlé de l’ESPT, de ces signes, ce qui l’a rassurée. Je l’ai donc orientée vers une consultation spécialisée sans oublier la possibilité d’aller au planning familial afin de mettre en place un moyen de contraception adapté pour son couple. D’après son diabétologue que j’ai rencontré depuis, elle va beaucoup mieux et son diabète s’est régulé.
Si l’ESPT dans cet entretien est venu à moi c’est parce que je me suis formée « sur le terrain » à cette pathologie grâce à des lectures mais aussi grâce aux patients que j’ai rencontré. En effet, je n’ai jamais eu de cours sur ce sujet lors de ma formation à l’Institut de Formation en Soins Infirmiers (IFSI) mais c’était il y a bien longtemps ! Depuis quelques années, l’ESPT est présent dans les cours aussi bien paramédicaux que médicaux. Il est important de le connaitre car l’ESPT est répandu bien plus qu’on ne le pense.
¹ Le prénom a été modifié
Sources:
Lacambre, M., & Baccino, E. (2015). Psychotraumatisme. In Médecine légale clinique. Médecine de la violence-Prise en charge des victimes et agresseurs (p. 308). Elsevier Masson.
Rechtman, R. (2002). Être victime : Généalogie d’une condition clinique. L’Évolution Psychiatrique, 67(4), 775-795. https://doi.org/10.1016/S0014-3855(02)00171-8
Stéphanie COURCOUX
Infirmière Spécialiste Clinique
Découverte de diabète dans un contexte post infarctus par le prisme de la théorie de la transition.
28/02/2021

C’est dans le cadre de mon activité d’infirmière au sein d’une unité mobile de diabétologie que je suis appelée en USIC (Unité de Soins Intensifs en Cardiologie) auprès de Monsieur T. Il est hospitalisé pour un syndrome coronarien aigu ST+ et les médecins dépistent un diabète. En effet, les différents facteurs de risque des maladies cardio-vasculaires, dont le diabète, sont recherchés systématiquement. Devant l’hyperglycémie de Mr T, un traitement par insuline est débuté. Je me déplace alors pour évaluer le patient et débuter la prise en soins spécialisée (éducation aux auto soins, ajustement des doses, organisation du parcours de soins).
Je rencontre Mr T, 56 ans, vivant à Issoire, près de Clermont-Ferrand. Il venait en région parisienne pour l’enterrement de son père. C’est sur le trajet qu’il a commencé à ressentir les symptômes à type de douleurs thoraciques irradiant dans la mâchoire. Il est marié, a deux enfants qui sont restés à Issoire. Son frère, vivant à Angers, était venu avec lui à Paris. Ce dernier reste pour le ramener chez lui en voiture.
Il pèse 70 kilos pour 1m76, il a un IMC (Indice de Masse Corporelle) à 22,6 kg/m2. Il n’a pas connaissance d’antécédents familiaux de diabète. L’absence de surpoids encourage le médecin de l’équipe à rechercher un diabète de type 1, pouvant être découvert chez les patients de l’âge de Mr T. Son métier de commercial l’incite à avoir une alimentation peu équilibrée et il est souvent en déplacement (peu d’activité physique). Après m’être présentée, j’explore avec lui ses représentations du diabète puis je lui explique ce qui est prévu pour lui dans les prochains jours. Les endocrinologues souhaitent l’hospitaliser en diabétologie dès que les cardiologues le jugeront possible afin de poursuivre la démarche diagnostique et l'enseignement des autosoins liés au diabète.
Mr T m’explique le contexte de son hospitalisation, le décès brutal de son père et le voyage entrepris pour se rendre à l’enterrement. Sans aucun antécédent médical, il vient d’avoir un stent cardiaque et on lui annonce également l'existence d’un diabète. Cette situation m’évoque la théorie intermédiaire de la transition de Meleis par la nature des transitions qu’il traverse mais également par ce qu’elle décrit comme un moment de crise au sein d’une transition: par exemple le diagnostic d’une maladie au sein de la transition santé/maladie (1). Dans le cas de Mr T, il s’agit de deux pathologies chroniques: le diabète et la coronaropathie. Le décès de son père est également un “point critique” décrit par Meleis. Ces transitions sont multiples, simultanées et non- reliées. Caractériser les transitions est essentiel pour pouvoir mieux les accompagner. Le rôle infirmier lors de la transition est l’évaluation du niveau de préparation, basée sur une optique compréhensive du patient, puis la préparation qui s’appuie sur l’éducation, et enfin l'évaluation du rôle de soutien et la suppléance. Dans le cas de Mr T, mon objectif est d’améliorer les conditions de transition en soutenant l’autonomie du patient.
La priorité de Mr T est de rentrer chez lui. Il est conscient de la nécessité de prendre soin de son état de santé mais n’envisage pas de vivre ces moments loin de sa famille. Mon rôle est donc de défendre la parole du patient auprès des autres professionnels de santé pour respecter son autonomie. C’est le rôle “d’advocacy” de l’infirmière, désormais identifié comme un des rôles essentiels de l’infirmière d’après Christophe Debout (1). L’advocacy a pour principe de respecter l'autodétermination du patient. L’advocacy dans les soins infirmiers consiste donc à prendre en compte les souhaits et besoins du patient ainsi que ses droits et de veiller à les respecter et faire respecter par les autres professionnels gravitant autour du patient. L’infirmière «agit au nom du patient», elle est sa porte-parole dans le cas où ce dernier rencontre des difficultés à s’auto-défendre, elle plaide donc en sa faveur et intercède auprès de l’équipe pluridisciplinaire. Le respect de l’autonomie du patient implique de considérer que chaque patient est libre de se gouverner lui-même et de faire ses propres choix. Ce postulat de la relation de soin nous ancre dans le paradigme de la transformation (3).
Les conditions ne sont pas réunies pour une hospitalisation en endocrinologie dont l’objectif est l’éducation thérapeutique du patient, qui ne peut se faire qu’avec la disponibilité et l’engagement de la personne soignée, en fonction de ses propres priorités. Son objectif en ce moment est de pouvoir rentrer en toute sécurité, et c’est à nous de tout mettre en œuvre pour qu’il y parvienne. Il sera accompagné par son frère jusqu’à Angers, puis il devra récupérer sa voiture jusqu’à Issoire. Nous planifions ensemble le retour à domicile. Mr T devra donc acquérir certaines compétences de sécurité (réagir à une hypoglycémie, précautions à prendre avant la conduite) et quelques compétences d’autosoins (l’auto surveillance glycémique et la technique d’injection). Nous convenons de doses fixes (nombre d’unités légèrement sous estimées pour être en sécurité). Nous ferons le lien avec son médecin traitant pour une consultation dans les meilleurs délais avec les comptes rendus et les résultats des différents examens.
Mr T apprend donc à manipuler l’appareil de glycémie ainsi que les stylos d’insuline avant sa sortie de cardiologie. Nous restons à sa disposition par téléphone s’il a besoin de conseils pendant le trajet. Il rentre chez lui et consulte rapidement son médecin traitant qui a reçu entre temps tous les documents pour poursuivre la prise en soins (les examens révéleront un diabète de type 2, traité par un traitement médicamenteux).
Cette situation de soin nous permet d’aborder la théorie de la transition de Meleis. C'est une théorie intermédiaire qui peut soutenir des projets d'amélioration des pratiques soignantes, par exemple lors de l’entrée en soins palliatifs ou de la transition soins pédiatriques/ soins adultes . Elle a été également utilisée dans un processus d’amélioration des soins pour diminuer l’anxiété de transfert lors de la sortie d’un service des soins intensifs vers un service d’hospitalisation (4). Toute transition induit un stress. Mais une communication adaptée, la planification des différentes étapes, un personnel soignant formé spécifiquement ainsi qu’une analyse clinique infirmière permettent d’accompagner au mieux la transition. L’utilisation des théories intermédiaires, plus concrètes pour la pratique quotidienne, permet de nourrir la réflexion autour d’une situation clinique et de développer sur le terrain des plans d’interventions rapidement opérationnels.
Sources:
(1) Laporte, P. & Vonarx, N. (2016). Le « bien mourir » perçu dans une approche de l’auto-transcendance et de la transition : deux théories de soin utiles pour l’infirmière. Recherche en soins infirmiers, 2(2), 6-19. https://doi.org/10.3917/rsi.125.0006
(2) Debout, C. (2012). Advocacy (nursing advocacy). Dans : Monique Formarier éd., Les concepts en sciences infirmières: 2ème édition (pp. 53-56). Toulouse, France: Association de Recherche en Soins Infirmiers. https://doi.org/10.3917/arsi.forma.2012.01.0053"
(3) Lecocq, Dan & Lefebvre, Hélène & Néron, André & Cutsem, Chantal & Bustillo, Aurélia & Laloux, Martine. (2017). Le modèle de partenariat humaniste en santé. Soins. 62. 17-23. 10.1016/j.soin.2017.05.016.
(4) Haughton, L., & Héon, M. (2013). Intervention de soutien auprès de parents lors du transfert de leur nouveau-né prématuré des soins intensifs aux soins intermédiaires néonatals. 10(1), 12.
Diane BARGAIN
Infirmière en pratique avancée et spécialiste clinique.
Je ressens donc je suis
30/01/2021

Pour faire suite à la situation clinique décrite dans mon premier article sur la découverte de l’hypnose pour Marie, atteinte de TCA (Troubles du Comportement Alimentaire), je vous propose de découvrir et de comprendre le concept d’émotion.
En effet, l’exercice réalisé avec Marie a provoqué chez elle une explosion d’émotions. Depuis que je pratique l’hypnose, c’est la première fois qu’une patiente me décrit de telles sensations dans son corps, d’où l’intérêt de cette recherche.
Avant de vous décrire plus largement la fonction propre de l’émotion, il est important de rappeler le contexte de cette situation : Marie est atteinte d’anorexie mentale et ce qui est propre à cette pathologie, c’est que les patients sont en grandes difficultés émotionnelles. Dans le cas de Marie, le mécanisme de défense qu’elle a mis en place pour se protéger de ses propres émotions est l’hyperactivité intellectuelle qui lui permet d’accéder à une sorte d’anesthésie émotionnelle.
Cette expérience de soins a éveillé ma curiosité sur les émotions en général et surtout le rôle de celles-ci sur la construction de l’individu. Comment, en tant que soignante, je peux me servir de leurs émotions pour leur proposer un meilleur accompagnement ?
Je me suis donc intéressé à ce concept pour lequel j’ai trouvé plusieurs définitions qui en révèlent toute sa complexité. Dans le dictionnaire médical Manuila, l’émotion est définie comme une « réaction affective vive, accompagnée de manifestations neuro végétatives, déclenchée par une situation troublante, agréable ou désagréable ». Selon F. Lelord et C. André « l’émotion est une réaction soudaine de tout notre organisme, avec des composantes physiologiques (corps), cognitives (esprit) et comportementales (actions) » (1). De ces deux définitions se dessine une intrication du corps et de l’esprit qui laisse transparaitre une prise en charge globale afin d’être le plus efficace possible.
Il est répertorié six émotions de base dites « fondamentales », les autres étant définies comme secondaires : La peur, la colère, la joie, la tristesse, la surprise et le dégoût. F. Lelord et C. André expliquent dans leur ouvrage que « pour mériter le titre de fondamentale, une émotion doit répondre à différents critères » comme :
• Débuter soudainement
• Durer peu
• Se distinguer des autres émotions
• Apparaitre chez le bébé
• Agiter le corps à sa manière
Plusieurs théoriciens ont émis chacun des hypothèses différentes selon leur courant de pensées ce qui montre bien le phénomène complexe qu’est une émotion. Mais ce qui ressort de façon indéniable c’est que l’on observe trois temps distincts : la charge, la tension et la décharge. Ces phases sont une réponse physiologique du corps comme l’explique C. Argod, psychologue : « l’émotion est une réponse spontanée de notre corps lorsqu’il y a un décalage entre un état intérieur et un évènement extérieur » (2). Il est de ce fait judicieux de penser que l’émotion a pour fonction de transmettre une information sur les besoins de la personne. Elle est à la fois informative pour la personne qui la ressent autant que pour la personne qui la constate. C’est donc un moyen de communication et d’échange entre deux individus, même s’il est très largement prouvé qu’il est scabreux de décoder les émotions de l’autre, chacun ayant sa façon personnelle de s’exprimer à la fois verbalement et non verbalement.² Une autre fonction majeure de l’émotion est la protection : en effet, celle-ci va nous donner des informations sur le besoin du moment afin de nous protéger et de nous préparer à l’action. La peur peut nous permettre de fuir un danger par exemple, comme un signal d’alerte. Ainsi, les émotions influencent nos réactions, nos décisions et par le fait nos actions qui en découlent.
Alors, quel peut être l’intérêt d’une meilleure connaissance de ce concept pour les soignants ?
Dans un article paru dans la revue Soins, Florence Michon, cadre de santé, décrit très justement l’importance pour le soignant d’avoir une bonne connaissance de soi afin de permettre l’interaction avec le patient. « Le soignant, pour prendre soin de l’autre, doit accepter que ces émotions fassent partie intégrante de sa personnalité et doit les légitimer. Il fait alors preuve d’intelligence émotionnelle en reconnaissant lui-même ses propres émotions et en les maitrisant »(3). Accueillir puis reformuler les émotions du patient est un véritable outil de communication pour le soignant. En effet l’émotion contribue à transmettre une information sur les besoins de la personne. En lui indiquant que l’on a reçu et compris ce qu’il ressent, on lui confirme l’identification de ses besoins. A l’inverse, le patient reçoit également nos émotions, qu’elles soient bienveillantes ou plus hostiles, dépeintes par notre communication non verbale. En effet, il est impossible de cacher un regard fuyant, une voix tremblante, une posture timide ou encore des gestes impatients. C’est le premier mode de communication que nous utilisons et il est en grande partie involontaire et inconscient. C’est pourquoi il est important de le connaitre et d’en prendre conscience.
L’efficience de cet échange dépendra de la compréhension du soignant de ses propres émotions dans le but de lui permettre de mieux comprendre et agir sur celles du patient. M. Phaneuf, infirmière PhD, le décrit très justement dans un article intitulé « Les intelligences émotionnelle et sociale des outils pour la relation » : « Pour développer une approche responsable, la soignante doit chercher à saisir la signification de la situation dans laquelle elle est impliquée, analyser non seulement les réactions du malade, mais aussi les siennes, afin d’orienter son jugement et son comportement afin d’en tirer le meilleur parti possible dans l’intérêt du malade » (4). Elle parle d’intelligence émotionnelle, indispensable pour atteindre l’attention et la compréhension durant la relation, et permet ainsi l’humanisation des soins. Nous connaitre c’est aussi nous permettre une remise en question afin d’améliorer nos comportements, nos échanges, et « devenir des personnes plus accomplies et de meilleurs soignants ». Ce qui nous rappelle une notion très largement étudiée dans le milieu soignant qui est l’empathie : « cette capacité à se mettre à la place de l’autre et à ressentir ses sentiments et ses émotions » (5). Elle nous permet ainsi de créer le lien en nous donnant la possibilité de ressentir l’émotion de l’autre. C’est grâce à ses propres émotions que le soignant peut comprendre et agir sur celles du patient. Ce qui nous permet d’affirmer que la communication est un acte de soin.
Pendant longtemps, il n’était pas socialement correct de montrer ses émotions. Pourtant, de nos jours, l’accent est mis sur le bien-être, l’authenticité, l’estime de soi. On développe les formations en développement personnel qui favorisent l’écoute et l’accroissement de l’intelligence émotionnelle : s’autoriser à ressentir pour une meilleure relation à l’autre.
Sources:
(1) « La force des émotions » F. Lelord – C. André, Ed Odile Jacob, 2019
(2) « Comprendre les émotions pour mieux les appréhender » C. Argod, revue Métiers de la petite enfance, 2019
(3) « Les relations interpersonnelles avec la personne soignée et la notion de juste distance »F. Michon, revue Soins, 2013
(4) « Les intelligences émotionnelle et sociale des outils pour la relation » M. Phaneuf, Infiressources, 2010
(5) « Dictionnaire de la réadaptation » Bloin – Bergeron, 1995
Tatiana ALLEGRE
Infirmière Spécialiste Clinique
Le Care dans les Sciences Infirmières
18/12/2020

L’application du concept de « care » dans les soins infirmiers est à la base de la notion anglo-saxonne de « nursing ». Pour les francophones, le terme le plus approchant serait la notion de « prendre soin » et tendrait à se rapprocher d’une définition du rôle propre infirmier.
Cependant, cette approche demeure actuellement soumise à plusieurs tentatives de conceptualisation. Ces difficultés à circonscrire formellement le concept de « care » au cœur des soins infirmiers conduit au maintien d’une recherche active de formalisation par différents théoriciens de la profession.
- Le Caring - Jean Watson
Figure de proue de la conceptualisation du « care » dans les soins infirmiers, le docteur Jean Watson est une infirmière américaine, titulaire d’un doctorat en psychologie de l’éducation et professeur émérite au sein de l’Université de Denver aux Etats-Unis. Elle est également la fondatrice du « Center for Human Caring » situé dans l’état du Colorado.
Elle développe dès 1979 une approche humaniste du processus d’accompagnement des patients au travers des soins infirmiers. Jean Watson place l’activité de « care » ou « caring » comme un idéal moral de l’exercice de la profession infirmière. Cet idéal faisant appel à un engagement personnel dont l’objectif est le respect de la dignité humaine.
Dans cette optique, l’infirmière impliquée dans une relation thérapeutique et guidée par une démarche « caring » devra se montrer vigilante à ses différents ressentis notamment dans les situations de soins difficiles.
Les soins infirmiers relèveraient d’un processus interpersonnel entre le soignant et le patient. Ce processus aurait pour objectif la recherche ou le rétablissement d’un état harmonieux entre trois pôles fondamentaux qui constituent chaque personne :
• Le pole du corps : dimension anatomique et physiologique
• Le pole du mental : dimension psychologique
• Le pole de l’esprit : dimension spirituelle
Au cours de l’accompagnement d’une personne dans ses soins, il pourra s’instaurer un moment où l’infirmière établira un rapport d’individualité à individualité avec le patient. Cet instant représenterait selon Jean Watson une occasion de « caring ».
Par la prise de conscience de cette opportunité relationnelle, l’infirmière peut, par une posture empathique et authentique, favoriser un partage de perceptions avec le patient. Cette démarche consciente et active, ce moment de « caring », pourra apporter à l’infirmière les éléments-clés nécessaires pour ajuster son accompagnement.
Dans son approche de la relation de soin, Jean Watson souligne l’idée que le patient est le sujet essentiel de la préoccupation soignante et que la cohérence d’un accompagnement doit reposer sur l’appropriation par l’infirmière d’une analyse globale de la dynamique d’un individu. - L’Ethnonursing - Madeleine Leininger
Infirmière américaine titulaire d’une maîtrise en santé mentale et psychiatrie ainsi que d’un doctorat en anthropologie, Madeleine Leininger est la fondatrice de la société mondiale de soins infirmiers transculturels et du journal du soin transculturel « Journal of transcultural nursing ». Professeur et doyenne à l’université de Washington et de l’Utah.
Convaincue de l’importance du « care » dans l’exercice de la profession infirmière, Madeleine Leininger a construit son approche spécifique au travers de son expérience d’accompagnement d’enfants et de leurs familles issues de multiples cultures dans l’Amérique d’après-guerre.
Elle identifie ainsi la méconnaissance des différentes cultures et de la représentation du soin associé à celles-ci comme un chaînon manquant dans la compréhension des infirmières de la variabilité de comportements des patients dans le processus de soin, de guérison et de maintien d’un état de santé satisfaisant.
Pour Madeleine Leininger, le « care » est une action ou une activité visant à fournir des soins. Le « care » consiste à aider les autres faces à des besoins réels ou anticipés dans le but d’améliorer une situation de santé préoccupante ou de faire face à la mort.
Cette modalité d’approche permettrait de stimuler la créativité des infirmières afin de concevoir un accompagnement basé sur l’accès à de nouvelles connaissances jusqu’alors inexploitées. Cette démarche, associée à une vision holistique des patients, garantirait de fournir des soins plus compréhensibles et satisfaisants pour les individus.
Dans une relation de soin, une infirmière sensibilisée à cette démarche tentera donc de rechercher les pratiques et les préférences culturelles du patient. Elle tentera d’incorporer les dimensions sociale, environnementale et culturelle liées aux croyances dans le domaine du soin. Pour finir, l’infirmière renforcera ses connaissances pour mieux appréhender la diversité des approches culturelles.
L’approche de Madeleine Leininger propose une vision ethno-sensible du « care ». Cette caractéristique peut favoriser une approche dynamique d’ajustement des soins infirmiers afin qu’ils puissent s’adapter plus aisément au contexte actuel de mondialisation et à l’évolution des mouvements migratoires. - Des théoriciens francophones
L’étude des différentes théorisations autour du concept de « care » dans les sciences infirmières conduit à s’interroger sur la transposition complexe de ce concept. Il existe d’autres auteurs qui ont abordé la question du « care » dans les soins infirmiers. Ces auteurs francophones abordent ce thème au travers de la notion de « prendre soin ».
- Marie-Françoise Colliere, infirmière française, formée aux Sciences Infirmières aux États-Unis et titulaire d’un diplôme d'études approfondies en histoire des civilisations. Figure emblématique de l’école de Lyon, elle fut profondément impliquée dans l’émergence des Sciences Infirmières en France.
Ainsi pour décrire le « prendre soin » comme concept socle de l’exercice de la profession, elle différenciera sans les opposer les « soins de compensation et d’entretien de la vie » aux « soins de réparation ».
- Walter Hesbeen, infirmier belge et docteur en santé publique, est responsable pédagogique du Groupe francophone d'études et de formations en éthique de la relation de service et de soin et rédacteur en chef de la revue Perspective soignante. Walter Hesbeen propose d’approfondir la notion de « prendre soin » au travers de trois notions :
1) La perspective soignante qui concerne tous les professionnels de santé qui s’inscrivent collectivement dans une dynamique de relation de soin plus humainement engagée.
2) La démarche soignante qui décrit le mouvement initié par le professionnel et la démarche d’accueil qui conduira le soignant à une rencontre et un accompagnement de l’autre.
3) La capacité d’inférence qui couvre l’ensemble des moyens qui permettent au soignant d’analyser et de travailler autour des besoins et des ressources du patient.
- Philippe Svandra, infirmier et docteur en philosophie propose une lecture par un prisme éthique. Il interroge le « prendre soin » à travers la notion de « vulnérabilité » qu’il définit comme un antécédent de ce concept.
Philippe Svandra décrit le « prendre soin » comme une sollicitude agissante. Confronté à la souffrance et à la situation de faiblesse des malades, les soignants seraient alors soumis à un devoir éthique les conduisant à tenter d’y apporter une réponse. Le « prendre soin » serait un mouvement spontané et désintéressé du soignant pour répondre à l’incapacité d’une personne à satisfaire par elle-même ses besoins.
- Michel Nadot, infirmier franco-suisse, professeur d'histoire et d'épistémologie en Sciences Infirmières et ancien président de l'Association suisse des infirmières, est le fondateur du premier modèle conceptuel de l'Europe francophone qui confirme l’appartenance de cette discipline aux sciences humaines et non aux sciences naturelles.
Michel Nadot définit le « prendre soin » comme une activité tridimensionnelle indissociable des fondements de la profession et qui comprend le « prendre soin » des individus à tous les âges de la vie, le « prendre soin » de la vie du groupe par des actions ancrées au sein d’une communauté et le « prendre soin » de la dynamique des institutions, notamment dans ses aspects socio-économiques et logistiques.
Pour Michel Nadot, l’infirmière est une médiatrice culturelle qui exerce un inter-métier au centre des relations asymétriques existantes entre les différents acteurs du soin.
Rémi Izoulet
Infirmier Spécialiste Clinique
Le Care en psychiatrie - Jean Oury
13/11/2020

Jean Oury fait partie des théoriciens du courant de la psychothérapie institutionnelle. La théorisation et la pratique de l’accompagnement quotidien du patient en institution psychiatrique sont considérées comme fondamentales pour la discipline.
Jean Oury part du postulat que le patient va rejouer dans la vie quotidienne une symptomatologie qui, à l’extérieur de la structure, rencontre des réponses relationnelles non apaisantes voire pathogènes. Le travail qui doit être engagé par les soignants doit donc être de tout mettre en œuvre pour que la présence du soignant soit la moins nocive possible pour le patient.
En effet, sans une réflexion permanente sur nos modalités relationnelles instinctuelles, nous risquons d’être nocifs pour les patients que nous rencontrons. Les soignants peuvent par exemple reproduire des modes relationnels qui risqueraient de potentialiser leurs symptômes.
Les patients en psychiatrie sont pris en soin en partie parce que leur symptomatologie les empêche de vivre dans un milieu extérieur où les réponses relationnelles des individus sont la norme.
Établir une relation individuelle structurante, apaisante et sécurisante dans le cadre d’un accompagnement quotidien est une véritable démarche de soin. Cette relation doit prendre en compte les différents enjeux psychopathologiques ainsi que la dimension subjective inhérente à chaque l’individu. Ici se matérialise le concept du « care ».
L’infirmier doit donc s’affairer à créer des liens, avec ces patients en proie à des pathologies psychiques enfermantes. Il le fait par le biais d’une parole ou d’un geste ; par un échange sur un centre d’intérêt commun ou par le témoignage d’une certaine empathie ; par le partage d’un soutien ainsi que par la croyance dans des possibilités de changement.
Ces temps de partage favorisent la création d’une relation thérapeutique nécessaire à tout engagement du processus soignant par le patient. Ils permettent à ce dernier d’arpenter son propre chemin, étayé par les professionnels qui l’entourent. Bien sûr, cela n’a rien à voir avec de la séduction, de la compassion béate ou de la démagogie.
Jean Oury défend ardemment l’idée que les professionnels paramédicaux ne doivent pas sous-estimer l’importance de la vie quotidienne, de ces espaces interstitiels qui lient les temps formels et structurent la journée. Ces espaces recélant selon lui une myriade de petits détails qui participent à la construction de l’ambiance du service.
Or certains patients atteints de pathologies comme des troubles psychotiques ou des troubles de personnalité paranoïaques sont, pour différentes raisons, très sensibles aux petits détails de l’environnement. Ils vont également être très sensibles à l’ambiance du service et c’est pour cela qu’il est important d’y porter une attention particulière.
Discussion
Jean Oury précise que la relation doit être assez flexible pour s’adapter aux différentes modalités relationnelles rencontrées. Cette souplesse permettra une capacité d’ajustement permanente dans la relation, ce qui pourra empêcher ou tout au moins atténuer l’instauration de modalités relationnelles pathogènes entre les soignants et les patients qu’ils accompagnent.
Dans son effort de théorisation du travail de l’accompagnement de la vie quotidienne, Jean Oury met le patient au centre de la prise en soin. Il développe l’importance pour le patient de la relation à autrui et ce de façon générale. Il dépasse le cadre de la relation « soignant-soigné » pour travailler sur toute la constellation transférentielle qui entoure le patient.
Jean Oury porte également un fort intérêt sur ces espaces interstitiels, cette ambiance relationnelle qui borde et affecte tous les individus de la structure, eux-mêmes participants à la coloration de cette ambiance. Cette pensée générale de la relation et cette volonté de soutenir le fonctionnement global du patient évoque le concept de « care ».
Pour aller plus loin, nous vous recommandons l’ouvrage de Jean Oury « Psychiatrie et psychothérapie institutionnelle » aux éditions « Champs social ».
Rémi Izoulet
Infirmier Spécialiste Clinique
Le Care en psychologie - Pascale Molinier
20/10/2020

Pascale Molinier est professeure de Psychologie sociale à l’Université Paris 13. Pour Pascale Molinier, le « care » se traduit par une attention portée aux besoins d’autrui. Le travail du « care » est souvent caractérisé selon elle par la discrétion de son expression, son caractère invisible. Cette spécificité rendant sa théorisation difficile.
Cette invisibilité du travail du « care » le rend également difficilement évaluable. Pascale Molinier décrit le « care » comme un travail d’accompagnement au quotidien.
Dans le travail du quotidien, la présence est dissociable de l’intervention concrète. Elle vise au soutien et non à la substitution. C’est le souci de ce dont l’autre pourrait avoir éventuellement besoin qui est propre au « care ».
Pascale Molinier souligne que dans un système de santé où le fonctionnement est régi par une évaluation des coûts et des résultats à court terme, le « care » peine à être mis en valeur.
Pascale Molinier souligne le fait que la notion « care » se conceptualise à travers le récit de ceux qui l’appliquent plus que par une observation distanciée de la relation. Une observation de cet ordre pourrait amener au constat que les professionnels du « care » n’ont pas une organisation quotidienne optimisée. En effet ce travail ne relève pas d’objectifs thérapeutiques ou réadaptatifs quantifiables et mesurables. Il pourrait donc être remis en cause par des gestionnaires externes.
Selon Pascale Molinier, le risque encouru pour l’institution est de produire un abord rationaliste du travail soignant dans la vie quotidienne. Cet abord produisant potentiellement une déshumanisation du travail d’accompagnement quotidien.
Pascale Molinier marque l’importance de l’individualisation des soins pour tendre vers une amélioration qualitative de la prise en soin. Hors l’individualisation des soins va également à l’encontre de la volonté de rentabilité et d’évaluation du travail. En effet, cette démarche d’individualisation ne vise pas à être reproductible.
Une autre difficulté amenant à l’absence d’identification ou à l’absence de reconnaissance du travail de proximité est, selon Pascale Molinier, la discréditation portée à l’encontre des travailleurs du « care ». Ces travailleurs ayant en général un faible niveau d’études, leurs paroles et leurs démarches réflexives sont en général ignorées. De plus pour Pascale Molinier le travail du « care » souffre d’un déficit sémantique qui amène les travailleurs de proximité à parfois utiliser des termes relevant de l’idiome de la famille. Ce discours peut alors produire, dans le cadre d’une interprétation hâtive, l’impression que ces travailleurs sont trop proches, pas assez professionnels voir trop sentimentaux dans leur pratique.
Pascale Molinier défend l’idée que l’exercice du « care » peut être conceptualisé au moyen d’une vision normative de la famille. Il sollicite en effet les notions de protection des plus vulnérables, de souci des personnalités, de responsabilité rationnelle et d’adaptation à l’aspect unique de chaque individu. Pour Pascale Molinier, s’arrêter à ce défaut de conformité académique reviendrait à se priver d’un partage autour d’une expérience intense de l’exercice du « care ».
Discussion
Pascale Molinier nous met en garde sur le danger d’établir un amalgame entre un niveau de qualification objective et une potentialité réflexive.
Pascale Molinier souligne de façon pertinente plusieurs écueils à la reconnaissance du travail du « care » mais également à sa théorisation et à sa valorisation. Elle souligne les effets délétères d’une guerre évaluative virulente qui pourrait amener les institutions vers une déshumanisation de la prise en soin des patients. Elle nous rappelle que ce travail du « care » est fondamental, inestimable et invisible.
Pour aller plus loin, nous vous recommandons l’ouvrage de Pascale Molinier « Le travail du care » aux éditions « La dispute ».
Rémi Izoulet
Infirmier Spécialiste Clinique.
Hypnose et troubles du comportement alimentaire
05/09/2020

Dans le cadre de mon cursus universitaire de Master j’ai eu l’opportunité de réaliser un stage au sein d’une unité de prise en charge des troubles du comportement alimentaire (TCA). En partenariat avec l’Infirmière Spécialiste Clinique (ISC) qui m’encadrait, j’ai découvert ce qu’est l’anorexie mentale mais surtout j’ai compris les approches holistiques utilisées dans la prise en charge de cette pathologie psychiatrique.
En 2010, la HAS (Haute Autorité de Santé) a émis des recommandations de bonne pratique dans la prise en charge de l’anorexie, en précisant que « l’anorexie mentale est un trouble du comportement alimentaire (TCA) d’origine multifactorielle : facteurs personnels et facteurs d’environnement. Elle se caractérise par la gravité potentielle de son pronostic : risque de décès et complications somatiques et psychiatriques nombreuses » (1).
La complexité de ce trouble demande une prise en charge pluridisciplinaire dont les soins vont s’inscrire autour de différents aspects : l’abord comportemental, l’abord cognitif/psychoéducatif et l’abord corporel/émotionnel. C’est dans ce contexte que j’ai proposé une séance d’hypnose à une jeune patiente prénommée Marie (prénom changé pour respecter l’anonymat).
Marie est une jeune femme de 31 ans, anorexique depuis l’âge de 15 ans. Elle a vécu plusieurs hospitalisations pendant environ 6 ans en service de pédopsychiatrie.
En 2011 elle a été hospitalisée une première fois dans le service des troubles du comportement alimentaire pendant 4 mois mais suite à des problèmes familiaux, elle a connu une rupture totale de soins et un amaigrissement de plus de 20 kg.
Marie vit seule à Paris. Elle est professeur de français, doctorante et en cours de finalisation de sa thèse.
Elle est l’ainée d’une fratrie de 3 filles.
Elle a été hospitalisée en service des troubles du comportement alimentaire en juillet 2016 après un séjour en réanimation nutritionnelle (poids 29 kg, IMC 11,6). Marie souffre également d’ostéoporose principalement au niveau du rachis et des hanches, et d’aménorrhée depuis 2011. Les symptômes identifiés par l’équipe médicale sont : anxiété, hyperactivité intellectuelle et dysmorphophobie.
Ses sensations corporelles sont très désagréables et se voir maigre dans un miroir la rassure dit-elle.
Durant son hospitalisation, Marie a connu plusieurs phases d’angoisse surtout par rapport à sa prise de poids, de grandes difficultés avec la confiance en soi et a été plutôt demandeuse d’ateliers autour de l’image corporelle.
Après la phase de renutrition, l’équipe soignante s’est concentrée sur l’acceptation de son image corporelle et la gestion de son anxiété notamment en lui proposant des ateliers de relaxation et des soins de toucher thérapeutique.
Actuellement Marie est en phase séquentielle avec une hospitalisation de quelques jours toutes les 2 à 3 semaines.
C’est lors d’une de ces hospitalisations que je rencontre Marie qui est sur le point de sortir. Les sorties sont toujours des moments compliqués pour les patients et source d’anxiété.
C’est dans ce cadre-là que l’infirmière spécialiste clinique et moi-même lui faisons la proposition d’un « nouveau » soin, Marie ayant déjà bénéficié de divers soins pour gérer son anxiété comme le toucher thérapeutique ou des séances de relaxation/visualisation.
Je propose alors à Marie une séance d’hypnose.
L’AFEHM (Association Française pour l’Étude de l’Hypnose Médicale) a définit l’hypnose comme étant un « processus relationnel accompagné par une succession de phénomènes physiologiques, tels qu’une modification du tonus musculaire, une réduction de la perception sensorielle (dissociation), une focalisation de l’attention, dans le but de mettre en relation un individu avec la totalité de son existence et d’en obtenir des changements physiologiques, des changements de comportement et de pensée ».
Cette technique est utilisée dans les soins afin de modifier l’état de conscience du patient et lui permettre d’activer ses capacités au changement, en le mettant en valeur et en utilisant toutes ses ressources.
Marie, touchée par cette attention, accepte très volontiers ce soin.
Après quelques explications sur le déroulé de la séance, nous nous installons confortablement.
Marie a choisi de revivre un moment de bonheur, de détente qui lui procure du plaisir : une partie de pêche à la mouche.
En amont, Marie a su me décrire la scène, le paysage, et la fabrication de sa mouche de façon très détaillée.
Puis lorsque j’ai induit la transe, elle a pu très facilement se retrouver dans ce lieu qui lui est cher. La transe a duré environ 15 minutes. Marie était détendue, souriait par moment, réagissait à mes questions auxquelles elle répondait par un hochement de la tête.
A la fin de la séance, Marie était ravie, émue. Elle se sentait très détendue et a trouvé qu’elle avait vécu cette activité de façon plus intense que lorsqu’elle l’a vécue en « vrai ».
Beaucoup d’émotions positives pour Marie qui souhaite, me dit-elle, renouveler l’expérience.
Comme je l’ai trouvée très réceptive, je lui explique que si elle le souhaite, elle peut renouveler l’expérience en complète autonomie. Je lui donne quelques astuces et surtout la valorise de façon importante pour qu’elle retrouve confiance en elle. Enfin, je profite du fait qu’elle doit revenir dans 4 jours (pour participer à un groupe de parole) pour lui proposer d’essayer et de me raconter son expérience à son retour.
Je revois alors Marie quelques jours après, souriante et me remerciant pleinement. Elle me raconte qu’elle a réussi toute seule, plusieurs fois, que cela lui fait beaucoup de bien et que quand elle fait sa séance le matin, elle se sent pleine d’énergie et sait que sa journée va être belle. J’en profite pour la féliciter et insister sur le fait qu’elle a réussi quelque chose de fort de façon autonome.
Quel ne fut pas mon étonnement après cette expérience de soins. J’avais dans l’idée de proposer quelque chose de nouveau à Marie pour la détendre face à cette anxiété de sortie d’hospitalisation. Mais bien plus que la détente, j’ai mis le doigt sur une explosion d’émotions.
Grâce à ce nouvel outil, Marie a pu revivre des émotions, enfouies en elle depuis de nombreuses années. Je me suis alors questionnée sur l’impact que pouvait avoir l’anorexie sur les émotions, et comment celles-ci pouvaient resurgir aussi facilement en état de transe hypnotique.
J’ai donc poursuivi mes recherches, à la fois en questionnant les soignants mais aussi en me tournant vers la littérature. Et je me suis arrêtée sur le concept d’émotion et sur une définition qui m’a le plus interpellée. « L’émotion est une réaction soudaine de tout notre organisme, avec des composantes physiologiques (notre corps), cognitives (notre esprit) et comportementales (nos actions) » (2) . On comprend bien l’impact d’une émotion sur tout l’individu.
Dans cette pathologie qu’est l’anorexie, les troubles alimentaires sont caractérisés par des difficultés émotionnelles importantes identification-acceptation-régulation.
Les personnes atteintes des troubles du comportement alimentaire n’arrivent plus à réguler leurs émotions et donc développent un mécanisme visant à les supprimer (évitement émotionnel).
« L’évitement émotionnel et le refuge dans des comportements de restriction et compulsions correspondent à une recherche de maitrise ou d’anesthésie émotionnelle » (3).
Pour Marie, c’est un évitement comportemental, à type d’hyperactivité intellectuelle qui est présent. Elle ne ressent plus d’émotions dans ce corps meurtri.
Mais durant la séance d’hypnose, j’ai induit une focalisation sur le ressenti émotionnel et corporel ce qui l’a à la fois déstabilisée mais surtout surprise qu’elle puisse ressentir de telles choses : « je ressentais la chaleur du soleil sur ma peau et le courant de la rivière sur mes jambes ».
La transe lui a permis de renouer avec des sensations corporelles, des ressentis émotionnels dont la maladie l’a privée depuis longtemps.
Et ce qui est d’autant plus positif c’est que Marie a su ré-initier une transe hypnotique seule. Elle a réussi à dépasser ce manque de confiance en elle, accéder à ses propres ressources, en vue d’élaborer un processus de changement. Par son désir de poursuivre l’autohypnose, Marie s’inscrit dans le paradigme de la transformation et devient actrice de sa santé et de son mieux-être.
Sources:
(1) www.has-sante.fr
(2) LELORD F., ANDRE C. - La force des émotions : ed Odile Jacob, 2003
(3) CRIQUILLION S., DOYEN C. - Anorexie, boulimie. Nouveaux concepts, nouvelles approches : ed Lavoisier médecine science, 2016
Tatiana ALLEGRE
Infirmière spécialiste clinique
Nous écrire: collectif.helianthe@gmail.com